ARTÍCULO DE REVISIÓN
Enfermedad hidatídica: resultados de trabajo en una colaboración internacionalista
Hydatid disease: Literature review and results of internationalist cooperation
Dr. Rafael O. Pinilla González,I Dr. Juan Carlos Quintana Díaz,II Dra. Magda Elena Pinilla PérezIII
I Hospital Universitario “Joaquín
Albarrán”, La Habana.
II Hospital Ciro Redondo, Artemisa, Cuba.
III Policlínico Universitario “Carlos
Manuel Portuondo” en Marianao.
RESUMEN
La hidatidosis o equinococosis hidatídica existe ampliamente en el mundo,
pero no se encuentra en Cuba. El objetivo de la presente revisión es
informar los resultados obtenidos en el tratamiento quirúrgico de la
enfermedad hidatídica. Es un estudio retrospectivo, descriptivo en el
cual se estudiaron 19 pacientes portadores de quistes hidatídicos. Se
analizó: localización, número, procedimiento quirúrgico
utilizado, complicaciones y mortalidad de los pacientes operados en tres años
y tres meses de trabajo en el Hospital Universitario Al Wahda en Thamar, Yemen
(2006-2009). Realizamos una detallada revisión bibliográfica de
los aspectos básicos de la enfermedad hidatídica en su presentación
clínica y localización, los aspectos esenciales del diagnóstico
y las variantes de técnicas quirúrgicas y médicas. Los
quistes únicos localizados en el lóbulo derecho del hígado
predominaron seguidos de la pulmonar, los cuales son mayormente únicos.
La cistectomía y pericistectomía parcial fue la operación
mayormente realizada y la bilirragia externa, la fístula broncopleural
precoz y la sepsis del sitio quirúrgico fueron las complicaciones encontradas
en estos pacientes. No se presentó reacción anafiláctica
durante el acto quirúrgico en ninguno de los casos; pero falleció
un paciente. La hidatidosis quística debe ser conocida por los cirujanos
cubanos que presten sus servicios en zonas donde esta afección aparezca
o sea endémica para manejar adecuadamente estos pacientes.
Palabras clave: hidatidosis, quiste hidatídico hepático, hidatidosis pulmonar.
ABSTRACT
Hydatidosis or hydatidechinococcosis is widely spread worldwide except for Cuba. Nineteen patients who had hydatid cysts were studied. Design, retrospective and descriptivestudy. There were analyzed location, number, surgical procedure, complications and mortality rate among the patients operated on in three years and three months of operation of Al Wahda university hospital in Thamar, Yemen, from August 2006 to August 2009. A detailed literature review was made on the basic aspects of the hydatid disease, its clinical presentation and location, the essential aspects of diagnosis and the surgical and medical variants as well as the description of the surgical aspects seen in 19 patients with hydatid cysts.Single cysts located in the right lobe of the liver predominated followed by pulmonary location, mostly single ones. Cystectomy and partial pericystectomy was the most used surgery whereas external bilerrhagia, early pleural bronchial fistula and surgical site sepsis were the most observed complications in these patients. There was no anaphylactic reaction during the surgical act in any case. Just one patient died.Cystic hydatidosis should be known by the Cuban surgeons who render their services in areas where this disease is present or endemic in order to properly manage these patients.
Keywords: hydatidosis, hepatic hydatid cyst, pulmonary hydatidosis.
INTRODUCCIÓN
La enfermedad hidatídica quística es conocida desde la antigüedad y su etiología parasitaria se sospechaba desde el siglo XVII.1,2 Aunque tradicionalmente se ha considerado como una patología "benigna", su curso clínico variable, evolución incierta y posibilidad de complicaciones diversas hacen de esta afección una enfermedad potencialmente letal. Esta parasitosis es una zoonosis producida por la tenia Equinococcusgranulosus, que en su forma larvariatoma el aspecto de un saco conteniendo un líquido “Agua de Roca” característico. El hígado es el órgano más afectado, siguiendo en orden el pulmón. Existen en la actualidad diferentes propuestas terapéuticas que oscilan desde tratamiento con antiparasitarios hasta la cirugía.3-6 Afortunadamente no existe Cuba,3 pero consideramos debe ser conocida por los cirujanos cubanos que presten sus servicios en zonas donde esta afección aparezca o sea endémica para manejar adecuadamente pacientes afectados de Hidatidosis quística. Por esta razón, se decidió realizar una revisión bibliográfica de la enfermedad hidatídica en sus aspectos fundamentales de diagnóstico y tratamiento e informar los resultados obtenidos en el tratamiento quirúrgico de esta entidad en una colaboración médica en Yemen.
Se estudiaron 19 pacientes portadores de quistes hidatídicos. Diseño: estudio retrospectivo, descriptivo. Se realizó una revisión bibliográfica de la enfermedad hidatídica y se analizaron: localización, número, procedimiento quirúrgico utilizado, complicaciones y mortalidad de los pacientes operados por nosotros en tres años y tres meses de trabajo en el hospital universitario Al Wahda en Thamar Yemen años 2006 -2009.
REVISIÓN BIBLIOGRÁFICA
Aspectos fundamentales de la enfermedad hidática
El quiste hidatídico (Echinococcus granulosus) es una enfermedad que está descrita desde la época de Hipócrates y Galeno1,2 y clasificada dentro de lasciclozoonosis, que se transmiten naturalmente entre los animales y el hombre y que no existe en Cuba,3 pero es endémica en otros países donde cirujanos cubanos hemos trabajado, lo que nos motiva a reportar casos tratados en Yemen. Se revisó la literatura para facilitar el conocimiento y manejo de esta afección por colegas cubanos que pudieran prestar servicios médicos en países donde esta afección de "miseria, suciedad e ignorancia" como la definió Ivanissevich,5 se presente con relativa frecuencia, y donde se necesite batallar sin pausa para obtener un ininterrumpido éxito pues constituye un drama individual y familiar y una pérdida económica importante que incide sobre las regiones agrícolas y ganaderas de recursos muy precarios.4,5,6
Ningún lugar del mundo está exento de padecer la enfermedad. Distribuida por Europa, Medio Oriente, África, Nueva Zelanda, Australia, Asia y América. América del Sur es unas de las regiones del mundo más afectadas por lahidatidosis,2-11 se ha estimado a pesar de los subregistros que por año se notifican más de 2000 casos.5 En Norteamérica, la enfermedad, sin ser un grave problema, se ha confinado a los estados de California, Arizona, Nuevo México y Uthat, poco común en México12 y es endémica en la región mediterránea.5 Su distribución mundial es amplia. En España, la incidencia de la hidatidosis humana tiende a disminuir, desde una tasa de 2,52 casos/100,000 habitantes en 1985 hasta una tasa de 1,01/100,000 habitantes en 1996, último año en el que la hidatidosis se consideró una enfermedad de declaración obligatoria. Esta tendencia se debe principalmente a la implantación y mantenimiento de programas de control de la enfermedad.9,11,13-16 Dada la gran carga económica de la hidatidosis, es necesario un mayor financiamiento para reducir las tasas de infección humana y animal mediante mejoras en la vigilancia de la enfermedad, el tratamiento periódico de los perros y la cooperación entre organismos oficiales.6,14 El agente etiológico es el Echinococcus granulosus, cestodo que habita en el intestino del huésped definitivo que es el perro u otros canidos los cuales eliminan los huevos en el ambiente y son ingeridos por el ganado sobre todo bovino y caprino, huéspedes intermediarios, en donde por la acción del ácido del estómago. Se libera a la oncosfera que atraviesa la pared intestinal, viaja por vía sanguínea o linfática al hígado y luego a la circulación sistémica localizándose en el pulmón u otros órganos.1,5-7,12,14 Cuando estas vísceras parasitadas no son adecuadamente eliminadas, son ingeridas por los perros en los cuales los protoescolices se evaginan y se adhieren a la mucosa intestinal desarrollan una tenia adulta y completándose el ciclo vital.1,5 El parásito presenta dos estados, la Tenia, causante de la teniasis canina, y la vesícula hidática que es el estado larval y produce la hidatidosis humana y de los demás huéspedes intermediarios.14,16 El quiste hidatídico es la forma más frecuente de desarrollo del embrión hexacanto de la tenia equinococo, huevos que el hombre accidentalmente puede ingerir. Estos huevos pueden permanecer vivos en agua por 1 semana, en hielo 4 meses y pueden morir frente a desecamiento y calor. Como los huevos pueden permanecer vivos hasta 3 semanas bajo la sombra, puede ocurrir la transmisión tras la ingestión de vegetales crudos, frutas y agua.7,17,18 En el duodeno, se disuelve su cápsula externa y el embrión libre penetra a través de la mucosa intestinal llegando, por el sistema porta, al hígado, donde la mayoría son atrapados y desarrolla una doble envoltura quística.13,17,19 Gran parte de estos embriones son fagocitados y destruidos por el sistema mononuclear fagocítico, aunque algunos evolucionan el estado de larva y se enquistan en el hígado y otros en pequeña cantidad embolízan en capilares pulmonares donde siguen una evolución semejante, se enquistan en el pulmón o pasan a la circulación sistémica y se diseminan por el resto del organismo. De los quistes, 70 % se localiza en el hígado con mayor frecuencia en el lóbulo derecho, 30 % en el pulmón y alrededor de 20 % en el resto del cuerpo, se ve afectado en aproximadamente un 10 %: riñón 3 %, hueso 1-4 % y cerebro 1-2 %. Sitios como el bazo, páncreas, músculos y corazón son afectados muy rara vez. El compromiso puede ser por quistes únicos o múltiples, uni o multilobulados.1,5,8,10,11,18 La pared del quiste es multiestratificada que contiene: la capa externa del quiste, una cápsula fibrosa o periquiste derivada del huésped y puede contener componentes parenquimatosos como vasos sanguíneos, conductos biliares, bronquíolos o nefronas y células inflamatorias; la porción interna o endoquiste está formada por el parásito y consiste de una membrana laminada externa, una capa germinativa interna de la que se originan los escólex y quistes hijos, y líquido que contiene también quistes hijos y escólex. Si un quiste se rompe los escólex liberados pueden desarrollarse en un quiste hidatídico adicional.12,16-19,20 Frecuentemente suelen permanecer asintomáticos por muchos años debido al lento crecimiento de los quistes.13 Cuando los síntomas se presentan, frecuentemente se deben al efecto de masa ocupante que generan los quistes, existe dolor en HD o sensación de peso, siendo éste el primer síntoma en la localización hepática. Algunos se manifiestan con cólico biliar asociado o no a ictericia, otras veces signos de colangitis.6 La rotura de un QH puede ser espontánea o traumática. La incidencia de rotura de un QH es de3-17 %. 7 La presentación de anafilaxia secundaria a la rotura de un QH es infrecuente y oscila entre1-7,5 % de los casos. Con el tiempo los quistes se vuelven más grandes y el peligro de ruptura aumenta. En consecuencia, en un quiste grande, un pequeño trauma puede ser suficiente para romper el quiste, con resultados potencialmente desastrosos.6,18
El contagio humano ocurre con frecuencia en la niñez, al jugar los niños con los perros infectados o al ingerir agua o verduras contaminadas con los huevos del parásito El quiste crece lentamente, alrededor de 1 cm por año y puede alcanzar un diámetro de hasta 20 cm; en su localización hepática su desarrollo puede comprimir estructuras adyacentes, fisurarse, infectarse y más raramente romperse en el peritoneo, vías biliares21,22 y hasta desarrollar una fistula bilio bronquial.22-24 Se produce un cuadro de dolor abdominal agudo acompañado de fiebre, prurito y aparición de una erupción urticariforme o de una reacción anafiláctica; a partir de los escólices liberados se forman nuevos quistes y al cabo de 3 a 4 años puede presentarse una hidatidosis peritoneal.5,6,13,21 El diagnóstico de la hidatidosis por lo general se sospecha en un paciente con buen estado general con antecedente de proceder de un área endémica o haber tenido contacto con perros infectados, y que al examen físico se palpa hepatomegalia en la mayoría de los casos y en el ultrasonido,25 y la tomografía axial computadorizada (TAC), de abdomen se observa una tumoración quística,25-28 además presenta reosinofilia y laintradermorreacción de Casoni positiva.5 También se pueden realizar pruebas inmunológicas para detectar anticuerpos como la inmunofluorescencia indirecta (IFI) o el ELISA para detectar anticuerpos contra Echinococcus, que resultan positivas en 85 % de los casos con quistes hepáticos. Aunque algunos no la aconsejan,25 otros siabogan por la citología aspirativa como elemento útil en el diagnóstico.2,12,13 En la Hidatidosis pulmonar los pacientes permanecen asintomáticos por mucho tiempo pudiendo manifestarse por síntomas propios de tumoración como: tos, disnea, dolor torácico, expectoración hemoptisis, vómica. El examen clínico puede ser normal, la percusión depende del tamaño y localización del quiste, pocas veces hay zonas de matidez de contornos redondeados, el murmullo vesicular puede estar conservado o disminuido. No suele haber fiebre salvo complicación infecciosa oderrame pleural.6,23,24,29
La ultrasonografía ha sido incorporada como la herramienta diagnóstica de primera línea en la hidatidosis hepática, debido a su accesibilidad, bajo costo, no invasividad y alta especificidad (90 %). Recientemente la OMS y su grupo de trabajo sobre equinococcosis han propuesto una clasificación de carácter evolutivo de gran importancia terapéutica.4,8,11,16,18,23 Varios investigadores han propuesto clasificaciones ultrasonográficas de esta enfermedad, siendo la de Gharbi la más utilizada3,7, sin embargo, recientemente la OMS y su grupo de trabajo sobre equinococcosis han propuesto una clasificación de carácter evolutivo de gran importancia terapéutica.
Clasificación WHO/IWG (2003)8
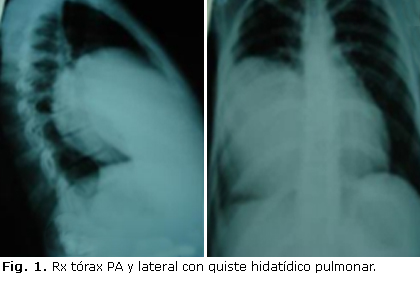
En las radiografías de tórax en posición posterior-anterior y lateral los quistes hidatídicos pulmonares fueron diagnosticados utilizando los criterios de Beggs: imágenes radiográficas redondeadas y de bordes definidos, (Fig. 1) cerrados y localizados centralmente.23,26,30
La TAC permite una adecuada caracterización de la naturaleza quística de las lesiones, define el aspecto de su pared y su localización permite evaluar la presencia de lesiones en otros órganos como pulmón o hígado. En la actualidad, dada la rápida adquisición de las imágenes con los equipos helicoidales, los artefactos por movimientos (respiratorios o de latidos) se minimizan, obteniéndose una excelente definición de contraste, de las densidades de estas lesiones y de la ubicación de las mismas, permitiendo incluso una adecuada evaluación tridimensional.8,18,28,29,31
La RM también muestra la naturaleza quística de las lesiones El tiempo de examen y su menor disponibilidad no le hacen un examen elección, con la excepción de localizaciones como el cerebro y esqueleto.5
La citología aspirativa con aguja fina guiada por ultrasonido podría ser un buen método diagnóstico en corto tiempo y exacto, no siempre se practica por la probable complicación de choque anafiláctico secundario a la respuesta de hipersensibilidad inmunológica de tipo I del huésped ante la presencia del parásito si se rompiera el quiste al puncionarlo,2,12,27 aun cuando los reportes en la literatura hablan de sólo un caso en 1989, donde se presentó esta complicación.6,8,10,11 En los reportes posteriores no ha habido complicaciones, siendo la probable hipótesis de ello que se trate de quistes viejos “estériles” o bien de que la membrana externa del quiste sea elástica y al atravesarla con una aguja delgada libere la presión del mismo y posteriormente se selle impidiendo la salida del líquido.13,16,26 Desde luego la citología aspirativa con aguja fina debe realizarse bajo supervisión de un médico de urgencias que auxilie en las complicaciones en caso de que se presenten.4,5,16,21,28 En nuestro casos no la realizamos, pero, como reportan algunos autores,31 parece lógico entonces pensar que debe realizarse la citología por aspiración guiada por ultrasonido, TAC o a ciegas en casos seleccionados,si se sospecha clínica y radiológicamentela hidatidosis, ya que es una técnica no invasiva y exacta, de rápida realización, al igual que de rápida interpretación citológica, lo que evitaría que los pacientes sean sometidos a laparotomías exploradoras y sobre todo se prevería la complicación de choque anafiláctico.10 El impacto de la hidatidosis en salud pública radica en que es una enfermedad destructora, grave cualquiera sea su localización, disminuye la capacidad de trabajo de quien la padece antes, durante y después del diagnóstico y tratamiento. Además es causa de prolongadas hospitalizaciones, alta frecuencia de complicaciones postoperatorias, alta mortalidad quirúrgica, recidivas y un elevado costo monetario que implican su diagnóstico y tratamiento.8,11
El tratamiento es casi siempre
quirúrgico en quistes únicos; en aquellos de gran tamaño, calcificados
e infectados puede recurrirse a las técnicas quirúrgicas de marsupialización
con la finalidad de conseguir un buen drenaje.7-11 A pesar de los
avances y los resultados del drenaje percutáneo y el tratamiento médico,
la cirugía continúa siendo el tratamiento de elección.8,18,23,31-33
Actualmente hay tres opciones disponibles: procedimientos clásicos
abiertos, laparoscópicos y mínimamente invasivos. Las técnicas
quirúrgicas abiertas siguen siendo la herramienta terapéutica de elección
para los casos de hidatidosis humana (Fig. 2). Según
recomendaciones de la Organización Mundial de la Salud (OMS) este tipo
de tratamiento es el recomendado en las siguientes situaciones: quistes hepáticos
de gran tamaño y con numerosas vesículas hijas, quistes hepáticos
únicos de localización superficial y susceptible de ruptura espontánea,
quistes infectados o que posean comunicación con la vía biliar, quistes
que ejerzan una presión importante, generando un efecto de masa ocupante,
sobre los órganos vecinos.
Los métodos quirúrgicos incluyen la remoción del quiste intacto, o la evacuación del contenido quístico seguido de la escisión del quiste o su drenaje externo.8,18,29,32,36
Pasos en el tratamiento quirúrgico abierto del quiste hidatídico hepático:
a) Inactivación de los escolex y prevención de la filtración del contenido quístico: Antes de introducir el escolicida, el contenido quístico debe ser completamente aspirado para evitar la dilución del mismo. Luego basta introducir cloruro de sodio al 30 % y dejarlo tres minutos. Para prevenir la filtración accidental del contenido quístico al realizar la punción, se colocan gasas o compresas empapadas en agua oxigenada alrededor del quiste o bien se puede realizar quimioprofilaxis con Albendazol (10 mg/kg/día) un mes antes de la intervención.32,34
b) Manejo de la cavidad residual. Después de la evacuación del contenido quístico, la cavidad debe ser explorada cuidadosamente para visualizar alguna comunicación con el árbol biliar o la presencia de vesiculación exógena en el espesor de la periquística, cuya frecuencia varía entre 6 y 30 %, y se presenta en los quistes multivesiculares.8
c) Clasificación de la técnica de acuerdo con el manejo de la cavidad residual: Conservadoras, se extirpa solamente la membrana parasitaria, y radicales, se extirpa la membrana parasitaria y la periquística, y tiene la ventaja que reduce la aparición de fístula biliar posoperatoria, pues permite visualizar y ligar en tejido sano los conductos biliares que se comunican con el quiste, disminuye el índice de recidivas al detectar la presencia de vesiculación exógena y no deja cavidad residual.
d) Recomendación en el uso de determinadas técnicas:8,28,31,36
– Periquistectomía parcial: Se dejan pequeñas áreas de periquística habitualmente cercanos a vasos sanguíneos y conductos biliares. Se utiliza en quistes univesiculares tipo I y III y resección total periquística en los quistes multivesiculares tipo II.
– Resecciones hepáticas: Son muy infrecuentes; se utiliza cuando el quiste ha destruido un lóbulo o un segmento hepático o bien cuando múltiples quistes lo comprometen.8,28,31,36
– Marsupialización: Este procedimiento es el ideal para quistes infectados, pero la convalecencia es larga por sus múltiples complicaciones.8
– Procedimiento laparoscópico: No hay lugar a duda acerca de las ventajas comparativas de la cirugía laparoscópica frente a la cirugía tradicional en una serie de patologías, por lo tanto, la hidatidosis hepática parece ser un terreno fértil para valorar las virtudes de un abordaje mínimamente invasivo.17,19,27,29,33,35-37 Desventajas a ser consideradas: área quirúrgica limitada. Dificultad para controlar la filtración durante la punción y aspirar contenidos espesos y degenerados, ubicación quística poco accesible (quistes ubicados a más de un cm de la superficie hepática o en segmentos posteriores).28,37 El paso más peligroso es la punción inicial y laaspiración del contenido quístico, razón para utilizar Albendazol durante quince días en el pre y postoperatorio por dos meses. 12,18,28 Es recomendable dejar drenaje en la zona del quiste tratado, pues habitualmente no es posible prever la existencia o no de comunicacionesbiliares ocultas. Las distintas series dan cifras cercanas al 12 % de fístulas biliares postoperatorias.1,2
– Drenaje percutáneo: Punción del quiste bajo monitoreo ultrasonográfico, aspiración del contenido quístico, instilación de agentes escolicidas dentro de la cavidad del quiste y reaspiración de la solución luego de aproximadamente 10 minutos sin recurrir al drenaje. Esta técnica, poco invasiva, ha demostrado tener excelentes resultados en pacientes en los cuales la cirugía no era posible o estaba contraindicada.28 Puede ser el tratamiento de elección en los países subdesarrollados donde esta enfermedad es híper endémica, debido a su baja utilización de recursos.2,8,17,27
– Evacuación percutánea-contenido quístico (PEVAC): se utiliza para quistes mayores de 6 cm. Después de la inyección del parasitida se introduce un catéter a la cavidad quística y se deja a caída libre por 24 horas. Se realiza una cistografía a través del catéter para visualizar eventual comunicación biliar. Si no hay comunicación se inyecta alcohol absoluto y se mantiene por 20 minutos. Se aspira el volumen introducido.8
En la localización pulmonar,
en la mayoría de los pacientes, se realizó una quistectomía con
resección del tejidopulmonar irrecuperable (Fig. 3).
La cavidad periquística puede dejarse ampliamente abierta puesto que espontáneamente
se aproximan sus paredes, o bien se colocan puntos de aposición,y en menor
medida lobectomías. La variedad de resección deberá adecuarse
a la extensión de parénquima comprometido.18,23,30,35 En
algunos quistes de gran tamaño sorprende la recuperación del tejido
pulmonar comprimido, una vez extraída la vesícula, con excepción
de los ubicados en el lóbulo medio o segmento de la língula que por
su pequeñez, la mayor parte del parénquima se transforma en periquística
y es aconsejable la lobectomía o segmentectomía. La superficie interna
de la periquística presenta numerosas aberturas bronquiales de las ramas
desgastadas por el crecimiento de la hidátide, se las ve, se vierte suero
y se observa el burbujeo. En el cierre de estas bocas bronquiales radica lo
principal de este procedimiento. Se toma con puntos en x sobre tejido bien firme
de los labios de cada orificio, hasta completar la aerostasia de toda la pared
quística. En todos se usó antibióticos profilácticos,dejándolos
como tratamiento enlos casos complicados.23,30,35,37
La operación debe alcanzar los siguientes objetivos: eliminación total del parásito, prevención de las recidivas por contaminación con líquido fértil y reparación de las lesiones ocasionadas en el huésped, con el menor sacrificio de parénquima pulmonar sano.18,23,30
Tratamiento farmacológico: la posibilidad de que el líquido Hidatídico se escape durante el acto operatorio, diseminando la enfermedad en la cavidad peritoneal es uno de los problemas que puede ocurrir, por lo cual se han utilizado diversas sustancias escolisidas como solución salina hipertónica al 15-20 %, etanol al 70-95 % o solución de cetrimida al 0,5 %. En los últimos años se ha utilizado albendazol a dosis de 10-14 mg/Kg/día durante 4 semanas previas a la intervención quirúrgica, con el fin de esterilizar el quiste.
Así mismo, en los últimos años, se ha dado importancia al tratamiento médico del quiste hidatídico utilizando quimioterápicos como: el Albendazol, Mebendazol y Praziquantrel. El tratamiento médico sólo asegura una curación de 37,5 %. Los pacientes tratados con Albendazol se han curado de esta enfermedad con desaparición completa y permanente del quiste, aproximadamente 1/3 parte del total de pacientes tratados y un porcentaje de 40 a 60 % han respondido con una regresión significativa del tamaño del quiste y alivio de los síntomas. En general se considera que los quistes pequeños (menos de 5 cm o 7 cm de diámetro) y rodeados de una reacción adventicia mínima son los que responden mejor.8
El tratamiento médico también es empleado como adyuvante de la cirugía. Algunos autores sugieren administrar Albendazol a los pacientes por un periodo previo a la cirugía con el propósito de inactivar los protoescólices, alterar la integridad de las membranas y reducir la tensión de los quistes para facilitar la cirugía posterior y reducir el riesgo de aparición de quistes hidatídicos secundarios por siembra peritoneal. Otra alternativa es el uso del tratamiento médico, después de la cirugía para prevenir la recurrencia secundaria por una ruptura espontánea o iatrogenia.8,18,19 Se realiza en formas diseminadas o como quimioprofilaxis en el posoperatorio que se puede extender a dos meses.18,32,37-38
Criterios de mejoría: Disminución del tamaño en 25 %, aumento de la densidad por la TAC, engrosamiento de la pared quística, desaparición de vesículas hijas, comienzo de calcificación.19,29,37 No obstante todo lo anteriormente expuesto, uno de los dilemas permanentes y que a pesar del avance tecnológico persiste como un problema es la elevada morbilidad de la cirugía de la enfermedad hidatídica. Sobre todo si estas se miran desde la perspectiva de que se trata de una enfermedad benigna.32
Resultados obtenidos en el tratamiento quirúrgico de la hidatidosis
Durante tres años y tres meses de colaboración en Yemen, operamos 11 pacientes con quistes hidatídicos hepáticos, uno de ellos infectado que drenamos con sondas, 9 a los que realizamos quistectomía, dos de ellos con dos quistes, 6 con un solo quiste, estos localizados en el lóbulo derecho del hígado y uno con quiste en el lóbulo izquierdo ocupando los subsegmentos 3 y 4 que se resecó con estos, y en 3 pacientes se realizó periquistectomia parcial. La localización torácica la asistimos en cinco pacientes a los que realizamos quistectomía, un paciente presentaba dos quistes, en todos realizamos remoción de parénquima pulmonar no útil, cerrando cuidadosamente los orificios bronquiales remanentes y en un paciente obliteración de la cavidad, en dos pacientes coincidió la presencia de quistes hidatídicos hepáticos que la imagen tomografía y sonográfica precisaba cercanía al hemidiafragmaderecho, por lo que realizamos simultáneamente quistectomía pulmonar, frenotomía, quistectomía hepática transdiafragmatica dejando drenaje en la cavidad y exteriorizando este por abdomen en hipocondrio derecho, sin que comprobáramos existencia de transito hepato torácico, en ninguna de sus variantes.17 La paciente a la que se realizó drenaje, mujer de avanzada edad falleció cinco días después de la operación, los demás fueron egresados vivos. Dos pacientes operados con quistes de localización pulmonar presentaron fistula bronco pleural de aparición precoz que se resolvieron con la sonda torácica y aspiración controlada, se operaron además otros dos pacientes con quistes de localización peritoneal y uno de localización pelviana con múltiples quistes en órganos genitales, ligamentos anchos y peritoneo pelviano. No se presentó reacción anafiláctica durante el intraoperatorio en ninguno de los casos. En todos los casos mantuvimos tratamiento con Albendazol durante dos meses en el posoperatorio. La enfermedad hidatídica, ausente en Cuba, debe ser conocida para manejar adecuadamente pacientes afectados por esta entidad por los cirujanos cubanos que presten sus servicios en zonas donde esta afección exista.
REFERENCIAS BIBLIOGRÁFICAS
1. Cubas-Castillo R, Brain CO, López-Guillemain R, Ballarino EA. Hidatidosis hepática. Experiencia en 25 años. Cir 2011;79:331-7.
2. Yoryany Bustamante, Arnold Barrios, Guillermo García. Álvaro Caro Enfermedad Hidatídica. Reporte de dos casos. Hospital Universitario de la Samaritana Bogotá, D.C. Diciembre 2001. [cited 2014 Mar 29]. Disponible en: http://www.encolombia.com/medicina/cirugia/ciru17302enf-hidatidica.htm
3. González Núñez I, Díaz Jidy M, Núñez FA, González Díaz OM. Infección por Echinococcus granulosus (quiste hidatídico) Reporte de un caso. Rev Cubana Med Trop. 2001;53(3).
4. Farías CMJ, Medina GA. Estimación del costo para el diagnóstico precoz de la hidatidosis en niños de 5 y 12 años en la provincia de Ñuble, Región del Bío-Bío, Chile. Rev Chil Infect 2011;28(1):50-6.
5. Amelung G. Hidatidosis y enfermedad hidatídica monografía. [cited 2014 Mar 29]. Disponible en: http://www.emagister.com/hidatidosis-enfermedad-hidatidica-cursos-659153.htm
6. Silva Díaz JA. Hidatidosis y Cisticercosis. Julio 2009.[cited 2014 Mar 29]. Disponible en: http://www.slideshare.net/xelaleph/hidatidosis-y-cisticercosis-julio-2009
7. Larrieu E, Frider B, del Carpio Mo, Salvitti JC, Mercapide C, Pereyra R, et al. Portadores asintomáticos de hidatidosis: epidemiología, diagnóstico y tratamiento. Rev Panam Salud Publica [serial on the Internet]. 2000 Oct [cited 2014 Mar 29];8(4):250-256. Availablefrom: http://www.scielosp.org/scielo.php?script=sci_arttext&pid=S1020-49892000000900004&lng=en. http://dx.doi.org/10.1590/S1020-49892000000900004
8. Pinto GPP. Actualización en el diagnóstico y tratamiento de la hidatidosis hepática. Rev Chilena de Cirugía. 2008;60(6):561-6.
9. Farías CMJ, Medina GA. Estimación del costo para el diagnóstico precoz de la hidatidosis en niños de 5 y 12 años en la provincia de Ñuble, Región del Bío-Bío, Chile. Rev Chil Infect 2011;28(1):50-56.
10. Sayek I, Onat D. Diagnosis and Treatment of Un complicated Hydatidcyst of the liver. World J Surg. 2001;25:21-7.
11. Reto Valiente LV, Pichilingue Reto C, Pichilingue Reto P, Angulo Galindo CA, Pichilingue Prieto OA. Características clínicas y terapéuticas en niños y adolescentes con hidatidosis hepática en el Hospital Nacional Hipólito Unanue de 2002 a 2011. Rev Gastroenterol. Perú. 2012;32(3).
12. Cortés Carrasco AE, Martínez Hernández N, Parraguirre Martínez S. Hidatidosis por estudio citológico e histológico. Presentación de un caso. Rev Hosp Gral Dr. M Gea González. 2002;5(1-2):42-5.
13. Gómez de la Torre R, López Morán A, Verano García J, Fernández Hidalgo JM. Anafilaxia como primera manifestación de enfermedad hidatídica no conocida. Cartas al editor. AN. MED. INTERNA. Madrid. 2003;20(3):156-8.
14. Adán Merino L, Alonso Gamarra E, Gómez Senent S, Froilán Torres C, Martín Arranz E, Segura Cabral JM. “Hidatidosis hepática: manejo actual de una entidad aún presente”. Rev Española Enf Dig. 2008;100(8):1130-1048.
15. Carmena D, Aitziber B, Eraso E. Avances recientes en el inmunodiagnóstico de la hidatidosis humana. Published in Enferm Infecc Microbiol Clin. 2007[cited 2014 Mar 29];25:263-9. Disponible en: http://www.elsevier.es/en/node/2052956
16. Larrieue, Belloto A, Arambulo P, Tamayo H. Echinococcosis quística: epidemiología y control en América del Sur versión On-line ISSN 0717-7712. Parasitol. latinoam. 2004;59(1-2): 82-89. doi: 10.4067/S0717-77122004000100018
17. Engin O, Calik B, Yilmaz M, Temiz E, Karagulle I. Cirugía conservadora en Hidatidosis. Problemas. Rev Chilena de Cirugía. Vol 62. No. 2, Abril 2010; p. 114-8.
18. Del Carpio M, Gatti A, Mercapide C, Odriozola M, Panomarenko H, Pereyra R. Normas de diagnóstico y tratamiento de la hidatidosis humana provincia de Rio Negro. [cited 2014 Mar 29]. Disponible en: http://www.saludambiental.gov.ar/hidatidosis/normas_de_diagnostico_y_tratamie.htm
19. Pinto GP, Vallejos OC, Cruces E, Lobos GJ, Hernández GF, Ríos MM, Gálvez MJ. Tratamiento laparoscópico del quiste hidatídico hepático. Rev Chilena Cirugía. 2011;63(4):361-7.
20. Mondragón-Sánchez R, Gómez-Gómez E, Mondragón-Sánchez A. Utilidad del abordaje laparoscópico en el manejo de los tumores de hígado primarios y secundarios. Rev Mexicana Cir Endoscópica. 2005;6(1):39-45.
21. Morales GJL, Tapia CC, Muñoz CC, Otero VE, Rebolledo RR. Reacción anafiláctica secundaria a quiste hidatídico hepático roto. Rev Chilena Cir. 2011;63(3):301-4.
22. Moreno Planas JM, Abreu García L, Méndez Cendón HC, Martínez Porras JL, Pons Renedo F, Varela A. Fístula broncobiliar entre un quiste hidatídico hepático y el lóbulo medio del pulmón derecho. An. Med. Interna (Madrid). 2002;19(12).
23. Marco Rojas G, Laín González A, Roberto Sagredo A. Hidatidosis pulmonar en el Hospital de Coquimbo. Rev Chilena Cir. 2002;54(6):621-64.
24. Manterola DC, Ávila AN, Seco VJ, Ulloa MP, Moraga C. Tránsito hepatotorácico, complicación evolutiva de la hidatidosis hepática. Características clínicas y morbilidad de una serie prospectiva de pacientes intervenidos quirúrgicamente. Rev. Chilena Cir. 2009;61(4):345-9.
25. Palavecino P. Ultrasonografia de apoyo en técnicas diagnósticas y terapéuticas. Rev Chil Radiol. 2004;10:132-8.
26. McManus DP, Gray DJ, Zhang W, Yang Y. Diagnosis, treatment, and management of echinococcosis. BMJ. 2012;344:e3866.
27. Peláez V, Kugler C, del Carpio M, Correa D, López E, Larrieu E, Guangiroli M, Molina J. Tratamiento de quistes hidatícos hepáticos por aspiración percutánea e inyección de solución salina hipertónica: Resultados de un trabajo cooperativo. Bol Chil Parasitol. 199;54(3-4). doi: 10.4067/S0365-94021999000300005
28. Dziri C, Haouet K, Fingerhut A. Treatment of hydatidcyst of theliver: whereistheevidence? World J Surg. 2004 Aug;28(8):731-6. Epub 2004 Aug 3.
29. Vera M, Gabriela, Venturelli M, Francisco, Ramirez T, José et al. Hidatidosis humana. Cuad. cir. (Valdivia). 2003;17(1):88-94. ISSN 0718-2864.
30. Anzieta VJ, Caro DM, Fierro AC et al. Quiste hidatídico pulmonar en niños. Cuad. cir. (Valdivia). [online]. 2002[citado 21 Abril 2013];16(1):16-9. Disponible en: http://mingaonline.uach.cl/scielo.php?script=sci_arttext&pid=S0718-28642002000100003&lng=es&nrm=iso. ISSN 0718-2864.
31. Hidalgo M, Ferrero E, Perea J, Hidalgo A. Hidatidosis hepática en la actual década. Rev Esp Enferm Dig (Madrid). 2011;103(9):445-7.
32. Priego P. Hidatidosis hepática: Cirugía radical vs. no radical: 22 años de experiencia. Rev Esp Enferm Dig [online]. 2008;100(2):82-5. ISSN 1130-0108.
33. Seven R, Berber E, Mercan S, Eminoglu L, Budak D. Laparoscopic treatment of heptic hydatidcysts. Surgery. 2001;129:383.
34. Calide Jacobacci. Tratamiento de Hidatidosis hepática con Albendazol. Caso Clínico. [citado 21 Abril 2013]. Disponible en: http://hidatidosis.blogspot.com/2008/07/tratamiento-de-hidatidosis-heptica-con.html
35. Tamayo Meneses L, Pacheco Llerena R, Fernandez Hinojosa R, et al. Hidatidosis. Experiencia institucional. Rev Bol Ped. [online]. 2004[citado 05 Mayo 2013];43(3):149-54. Disponible en: http://www.scielo.org.bo/scielo.php?script=sci_arttext&pid=S1024-06752004000300004&lng=es&nrm=iso. ISSN 1024-0675.
36. Velarde Rivera, Pablo Heleazar. Situación del tratamiento quirúrgico del quiste hidatídico hepático en el Hospital Nacional Arzobispo Loayza, enero 1990-abril 2000. [citado 21 Abril 2013]. Disponible en: http://sisbib.unmsm.edu.pe/bibvirtual/tesis/salud/velarde_r_p/cap1.htm
37. Galindo F, Sánchez A. Hidatidosis hepática. Cirugía Digestiva. Galindo F. 2009[citado 21 Abril 2013];IV(422):1-16. Disponible en: www.sacd.org.ar
38. Pinto GPP, Ramesh ST, Parra SR. Albendazol en el tratamiento de lahidatidosis pulmonar. Rev Chilena Cir. 2002;54(3):265-8.
Recibido: 12 de marzo de 2014.
Aprobado: 4 de octubre de 2014.
Rafael O. Pinilla González. Hospital Universitario
“Joaquín Albarrán”, La Habana.
Correo electrónico: pinilla@infomed.sld.cu