PRESENTACIÓN DE CASO
Pseudoobstrucción aguda del colon o síndrome de Ogilvie y evisceración
Acute colonic pseudo-obstruction or Ogilvie syndrome and evisceration
José Luis Guerra Mesa, Mario Silveira Pablos
Instituto Nacional de Oncología y Radiobiología. La Habana, Cuba.
RESUMEN
La pseudoobstrucción aguda del colon, también conocida como síndrome de Ogilvie, consiste en una dilatación aguda masiva del colon con una combinación de síntomas y signos de obstrucción colónica en ausencia de obstrucción mecánica. Aunque es una entidad clínica bien conocida, en muchos aspectos, aun es escasamente comprendida y continúa siendo un reto para clínicos y cirujanos. Su temprano reconocimiento y tratamiento apropiados son imprescindibles para minimizar la morbilidad y la mortalidad. Se presenta el caso de una paciente que desarrolló un cuadro clínico de evisceración poslaparotómica causada por la dilatación aguda masiva del colon de un síndrome de Ogilvie. Recibió tratamiento quirúrgico urgente y su recuperación fue satisfactoria. El objetivo de este trabajo es publicar una forma de presentación poco frecuente del síndrome de Ogilvie y la revisión de la literatura especializada.
Palabras clave: pseudoobstrucción aguda del colon; síndrome de Ogilvie; cirugía; evisceración.
ABSTRACT
Acute colonic pseudo-obstruction, also known as Ogilvie’s syndrome, refers to an acute massive colonic dilatation with combined symptoms and signs of colonic obstruction in the absence of mechanical obstruction. Although it is a well-known clinical entity, in many aspects it remains poorly understood and continues to challenge physicians and surgeons alike. Early recognition and appropriate management are critical to minimize morbidity and mortality. The case is presented of a female patient bearer of a post laparotomic evisceration caused by an acute massive colonic dilatation of Ogilvie’s syndrome, who was submitted to urgent surgical treatment with full recovery. This paper is aimed at presenting an unusual way of onset of Ogilvie’s syndromeand the review of the specialized literature.
Keywords: acute colonic pseudo-obstruction; Ogilvie’s syndrome; surgery; evisceration.
INTRODUCCIÓN
La pseudo obstrucción aguda del colon (POAC) es un síndrome de distensión masiva del colon sin obstrucción mecánica.La POAC se conoce también como síndrome de Ogilvie. Sir William Heneage Ogilvie describió dos pacientes diagnosticados con pseudo obstrucción aguda del colon en 1948.1 El término de pseudo obstrucción fue propuesto por Duddley para definir la obstrucción funcional del colon.2 El término POAC apareció por primera vez en la literatura en 1982 en una revisión bibliográfica de Nanni y colaboradores.3 Tanto la prevalenciacomo la patogenia exacta de la POAC aún se desconocen. Se invocan varias teorías para explicarla patogenia; la más unánimemente aceptada es al teoría neurogénica, que considera que la POAC es debida a un desbalance entre la inervación simpática y parasimpática de la musculatura lisa del colon. Actualmente, la evidencia favorece un tono simpático aumentado y/o un tono parasimpático disminuido que conduce a una obstrucción funcional del colon distal y a una relajación del colon proximal (colon adinámico).4,5 La disminución del tono parasimpático o el aumento del tono simpático del colon izquierdo pueden causar obstrucción funcional.6,14
La literatura médica señala muchas y diversas causas, factores predisponentes o desencadenantes para el desarrollo de la POAC entre ellas se encuentran: las postquirúrgicas, habitualmente en el período postoperatorio, las enfermedades pulmonares, cardiovasculares, neurológicas, y endocrinas, los desbalances metabólico y electrolítico, el cáncer, las infecciones,las condiciones autoinmunes y algunos medicamentos.6-10
El diagnóstico es fundamentalmente clínico, apoyado por la radiografía de abdomen simple y la tomografía axial computarizada. Aunque los síntomas y signos de una obstrucción colónica habitualmente están presentes, la POAC puede tener formas de presentación clínica variables. Es necesario tener un alto índice de sospecha por parte del médico tratante. Los síntomas más comunes son la distensión abdominal aguda masiva y el dolor abdominal. La distensión abdominal habitualmente se desarrolla durante 3-7 días, pero puede aparecer tan rápidamente como en 24 horas. En los pacientes operados el cuadro aparece como promedio al quinto día de operado.21 Las náuseas, los vómitos y la constipación no están siempre presentes. Los signos de toxicidad sistémica no aparecen hasta que ocurren las complicaciones catastróficas. Si no se hace el diagnóstico a tiempo, la dilatación progresiva del colon puede resultar en isquemia mural, perforación y muerte.10 El riesgo de perforación se estima entre 3 % y 5 %, con una mortalidad concomitante tan elevada como de 50 % o mayor. El riesgo de isquemia y perforación aumenta sustancialmente si el diámetro cecal es mayor de 12cm, o si los síntomas no son resueltos en el término de seis días.11 El diagnóstico diferencial de la POAC debe hacerse con la obstrucción mecánica del colon, la infección por clostridium difficile y el magacolon tóxico.
El tratamiento inicial de la POAC ha sido conservador tradicionalmente. Existen cuatro niveles progresivos de atención. Nivel 1: Suspensión de la vía oral, descompresión nasogástrica, reposo intestinal, colocación de sonda rectal, enemas, corrección del desbalance electrolítico, suspensión de medicamentos que afectan la motilidad colónica, como los narcóticos, los sedantes y los anticolinérgicos. Cambios posturales frecuentes y deambular si el estado general del paciente lo permitiese. Se mantiene este tratamiento durante 72 horas si el diámetro colónico es menor de 12 cm, evaluado mediante radiografías de abdomen, y no existen síntomas o signos de perforación colónica o peritonitis. Resolver la causa predisponente.7, 12 Nivel 2: Neostigmina. La neostigmina inhibe la acetilcolinesterasa, no se degrada entonces la acetilcolina. La concentración aumentada de este último neurotransmisor se une a los receptores de acetilcolina en la hendidura sináptica, lo que da lugar a un aumento de la estimulación parasimpática de la musculatura colónica con la rápida disminución de la distensión abdominal por la expulsión de gases o heces con la resolución de los síntomas de la POAC en aproximadamente el 90 % de los pacientes.13 El tiempo medio de respuesta después de administrar la neostigmina es de 4 minutos, aunque puede variar de 1 a 20 minutos. La dosis terapéutica es de 2 – 2,5 mg de neostigmina administrada en forma de infusión intravenosa durante 3 a 5 minutos. El único tratamiento farmacológico que ha sido evaluado mediante un ensayo clínico controlado, con placebo, aleatorio y doble – ciego, es el de la neostigmina endovenosa.14 Nivel 3: Descompresión colonoscópica. La descompresión colonoscópica, con o sin el uso de sondas de descompresión, es el método preferido para los pacientes con distensión cecal substancial de más de tres días de duración, cuando la neostigmina ha fallado o está contraindicada. El éxito después del tratamiento inicial fluctúa entre el 61 % - 78 %. La perforación del colon durante la descompresión colonoscópica puede alcanzar hasta un 3 %. Entre el 0 % - 5 % de los pacientes, aproximadamente, pueden aparecer complicaciones adicionales, lo que hace de este método un proceder de alto riesgo, especialmente cuando se compara con los tratamientos conservador y farmacológico.15 Fue utilizada por primera vez con este fin por Kukora y Dent en 1977. 16 Nivel 4: Descompresión quirúrgica. Si la isquemia o la perforación ocurren, o si el paciente no responde al tratamiento farmacológico y a los esfuerzos endoscópicos, el tratamiento quirúrgico es una opción viable. El tratamiento quirúrgico, aumenta sustancialmente la morbilidad, y la mortalidad en el 30 % de los casos17, por eso debe ser aplicado sólo como último recurso. Tanto es así, que la cecostomía o la colectomía se reservan para los casos refractarios a los tratamientos no quirúrgicos.
PRESENTACIÓN DE CASO
Se trta de una paciente femenina, blanca, de 71 años de edad, con antecedentes de padecer hipertensión arterial y cardiopatía isquémica. Acudió al Instituto Nacional de Oncología y Radiobiología con síntomas de constipación y pérdida de peso de aproximadamente 14kg durante el último año. En el examen clínico practicado se encontró una paciente aparentemente sana con un índice de estado general de 90 % según la escala de Karnofsky y grado 1 del Grupo de Oncología Cooperativo del Este (ECOG, por su sigla en inglés).18 Mediante el tacto vaginal se encontró un tumor indoloro, de unos seis centímetros de diámetro, situado en la zona de proyección del ovario derecho. Los análisis de hematología y química sanguínea mostraron valores normales. Los marcadores tumorales CA 125, CA 19 – 9, alfa-fetoproteína y β – HCG presentaron valores normales. La ecografía percutánea transparietal del abdomen describió una imagen compleja, predominantemente quística en la zona de proyección del ovario derecho de 50 x 88 mm de diámetro mayor. La TAC de abdomen y pelvis con contraste oral y vascular describió, en la zona de proyección del anejo derecho, una masa tumoral de 54 x 87 mm de diámetro mayor, heterogénea e hipercaptante con densidades de entre 27 y 43 UH. En el acto operatorio se encontró un aparato ginecológico en involución post menopáusica sin tumor ovárico alguno y un apéndice cecal largo, situado en posición pélvica, con un tumor que ocupaba su mitad distal. Este último era redondeado, de consistencia firme, con áreas renitentes. El apéndice cecal no estaba adherido ni invadía otras estructuras u órganos vecinos. Se practicó la apendicectomía. La biopsia por congelación del borde de sección quirúrgica apendicular no mostró infiltración neoplásica maligna. La biopsia por inclusión en parafina de la pieza quirúrgica diagnosticó un infiltrado inflamatorio agudo disperso y crónico, con células plasmáticas e histiocitos agrupados formando nódulos de la pared del apéndice cecal, con una cavidad de quiste con material mucoide acelular compatible con un mucocele. No se encontraron células malignas. La paciente se recuperó satisfactoriamente sin eventos adversos. Recibió el alta hospitalaria, de forma precoz, en el cuarto día del postoperatorio con restablecimiento completo de sus funciones digestivas. La paciente acudió nuevamente a la unidad de urgencias siete días más tarde con un cuadro de evisceración post laparotómica. El ionograma detectó hipocaliemia. Fue intervenida quirúrgicamente con carácter urgente. En este acto operatorio se encontró una dilatación masiva del colon, mayor en el colon derecho, con un diámetro cecal de 12 cm, sin signos de isquemia ni evidencia de perforación. Líquido peritoneal seropurulento y fluido alrededor de las asas intestinales del íleon terminal, el ciego y la pelvis que explicamos como consecuencia de contaminación bacteriana durante la apendicectomía. El intestino delgado no estaba dilatado. No se encontró causa alguna de obstrucción mecánica del colon. Se realizó un lavado exhaustivo de la cavidad abdominal con solución salina fisiológica con una concentración del 0,9 %. Se colocó una sonda larga a través del ano, la que se hizo avanzar en sentido retrógrado, por el recto, el colon sigmoides y el colon descendente hasta alcanzar el ángulo esplénico del colon. Mediante maniobras, muy cuidadosas, de compresión manual del ciego, el colon ascendente y el colon transverso, combinadas con la aspiración mecánica a través de la sonda colocada a través del ano se logró disminuir la distensión colónica hasta un nivel que permitiera el cierre, sin tensión, de la pared abdominal. En el período postoperatorio se instituyó, tratamiento antibiótico de amplio espectro, aspiración nasogástrica, suspensión de la alimentación y de la medicación por la vía oral, corrección de los desbalances hídrico y electrolítico, no se utilizaron opiáceos para el alivio del dolor postoperatorio. Al cuarto día de la segunda intervención quirúrgica se restablecieron los ruidos hidroaéreos intestinales y al quinto día la paciente comenzó a expulsar gases a través del ano. En los controles radiográficos post quirúrgicos evolutivos del abdomen, la distensión colónica presentó mejoría progresiva. La paciente recibió el alta hospitalaria el décimo día de la reintervención quirúrgica de la evisceración post laparotómica completamente restablecida.
DISCUSIÓN
En ocasiones la POAC se ha presentado muchos días después de la exposición a los posibles factores, condiciones o causas desencadenantes como ha sucedido en pacientes pediátricos sometidos a quimioterapia antineoplásica en los que el intervalo promedio entre el comienzo del último esquema de quimioterapia y la aparición de los síntomas fue de 11 días (2 – 18 días),19 otros señalan un tiempo de aparición de los síntomas de entre 2 y 12 días.20 En el caso que presentamos también ocurrió una demora de 11 días entre la primera intervención quirúrgica y la instauración de la POAC. Otras causas, factores predisponentes o desencadenantes reconocidos en la literatura especializada internacional encontrados en nuestra paciente fueron la hipocaliemia, la cirugía exploratoria pélvica y la sepsis intraabdominal.
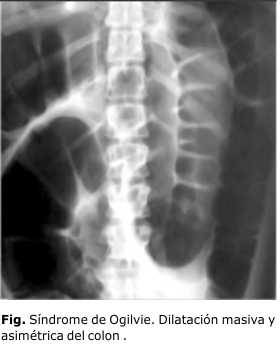
La motilidad colónica es controlada primariamente por el sistema nervioso entérico, con fuerte influencia de los sistemas simpático y parasimpático. Los nervios simpáticos se originan en los ganglios lumbares y torácicos inferiores, inervan los intestinos y actúan disminuyendo la motilidad. La inervación parasimpática, que aumenta la motilidad, proviene de los nervios vagos originados en el tallo cerebral, los cuales inervan la mitad derecha del colon hasta la flexura esplénica, mientras que la inervación parasimpática del colon izquierdo y el recto la proveen las raíces de los nervios sacros (S2 – S5) originados en la columna intermedio lateral del cordón espinal. En la POAC, la distensión colónica no es uniforme en toda la longitud del colon, existe una zona de transición, su ubicación es característica, se sitúa en la flexura esplénica o cerca de ella. La dilatación colónica es mucho mayor en el colon derecho, principalmente en el ciego, que en el colon izquierdo, lo que puede estar explicado por esta diferencia en la inervación. El caso que presentamos tenía esta diferencia de dilatación entre el colon derecho y el colon izquierdo (Fig.).
En la paciente que presentamos fue necesario llevar a cabo un tratamiento en orden inverso a lo preconizado para esta patología. La cirugía de urgencia en primer lugar, obligada por la evisceración poslaparotómica, junto con cuidadosas maniobras manuales intraoperatorias de compresión del colon combinadas con la aspiración mecánica mediante una sonda larga colocada a través del ano para disminuir la distensión colónica, seguida de la corrección de los desbalances hídrico y electrolítico, aspiración nasogástrica, suspensión de la alimentación y la medicación por la vía oral y antibioticoterapia sistémica. No fue necesario utilizar neostigmina. Otros autores han usado, igualmente con éxito, el método de descompresión colónica mediante sonda transanal pancolorrectal guiada manualmente durante la laparotomía.21,22
Se hizo una búsqueda en la literatura médica en inglés con las palabras y frases clave, evisceration, acute colonic pseudo – obstruction, Ogilvie’s syndrome y su sigla en inglés ACPO (acute colonic pseudo – obstruction), de manera individual y combinadas con la base de datos PubMed y en la literatura médica de idioma español con las palabras y frases clave, evisceración, pseudo obstrucción aguda del colon y síndrome de Ogilvie, también de manera individual y combinadas mediante las bases de datos Scielo, Lilacs, MedicLatina e IBECS sin encontrar otro caso similar de asociación de síndrome de Ogilvie con evisceración.
Finalmente, la POAC es un síndrome de dilatación aguda del colon sin obstrucción mecánica que resulta de un desbalance del control autónomo del colon. Se desarrolla en pacientes hospitalizados y está asociado con una amplia variedad de estados patológicos clínicos y quirúrgicos. Se requiere de un alto índice de sospecha para su diagnóstico oportuno. Su evaluación incluye la exclusión de la obstrucción mecánica y la valoración de signos de isquemia o perforación. Su manejo adecuado incluye medidas de soporte, el uso selectivo de neostigmina, la descompresión colonoscópica, y la cirugía como último recurso. La POAC debe ser considerada en el diagnóstico diferencial de las causas o factores predisponentes de la evisceración post laparotómica.
REFERENCIAS BIBLIOGRÁFICAS
1. Ogilvie H. Large-intestine colic due to sympathetic deprivation. Br Med J. Oct 9, 1948;2(4579):671-3.
2. Dudley HAF, Sinclair IS, McLaren IF, McNair TJ, Newsam JE. Intestinal pseudo-obstruction. J R Coll Surg Edinb. 1958;3(3):206–17.
3. Nanni G, Garbini A, Luchetti P, Nanni G, Ronconi P, Castagneto M. Ogilvie's syndrome (acute colonic pseudo-obstruction): review of the literature (October 1948 to March 1980) and report of four additional cases. Dis Colon Rectum. 1982;25(2):157–66.
4. Fazel A, Verne GN. New solutions to an old problem: acute colonic pseudo-obstruction. J Clin Gastroenterol. 2005;39:17-20.
5. Durai R. Colonic pseudo-obstruction. Singapore Med J. 2009;50(3):237.
6. Yilmazlari A, Iscimen R, Bilgen OF, Ozguc H. Ogilvie’s syndrome following bilateral knee arthroplasty: a case report. Acta Orthop Traumatol Turc. 2012;46(3):220-2.
7. Gmora S, Poenaru D, Kingston ET. Neostigime for the treatment of pediatric acute colonic pseudo-obstruction. J PediatrSurg. 2002;37:E28.
8. Georgescu EF, Vasile I, Ionescu R. Intestinal pseudo-obstruction: An uncommon condition with heterogeneous etiology and unpredictable outcome. World J Gastroenterol. 2008;14(6):954-9.
9. Siah S, Seddik H, Ababou K, Ihrai H, DrissiKamili N. Le Syndrome d’Ogilvie chez le brule grave. Annals of Burns and Fire Disasters. 2011;24(3):157-9.
10. Jain A, Vargas D. Advances and Challenges in the Management of Acute Colonic Pseudo-Obstruction (Ogilvie Syndrome). Clin Colon Rectal Surg. 2012;25:37-45.
11. Gebre-Giorgis AA, Roderique EJD, Stewart D, Michael J. Feldman MJ. Pozez AL. Neostigmine to Relieve a Suspected Colonic Pseudo-Obstruction in a Burn Patient: A Case-Based Review of the Literature. E Plasty. 2013;13:1-9.
12. Kim TS, Lee JW, Kim MJ, Park YS, Lee DH, Chung NG, et al. Acute colonic pseudo-obstruction in postchemotherapy complication of brain tumor treated with neostigmine. J Pediatr Hematol Oncol. 2007;29:420-2.
13. Loftus CG, Harewood GC, Baron TH. Assessment of predictors of response to neostigmine for acute colonic pseudo-obstruction. Am J Gastroenterol. 2002;97:3118-22.
14. Ponec RJ, Saunders MD, Kimmey MB. Neostigmine for the treatment of acute colonic pseudo-obstruction. N Engl J Med. 1999;341:137-41.
15. Saunders MD, Kimmey MB. Systematic review: acute colonic pseudo-obstruction. Aliment Pharmacol Ther. 2005;22:917-25.
16. Kukora JS, Dent TL. Colonoscopic Decompression of Massive Non obstructive Cecal Dilation. Arch Surg. 1977;112(4):512-7.
17. De Giorgio R, Knowles CH. Acute colonic pseudo-obstruction. Br J Surg. 2009;96(3):229–39.
18. Oken Creech RH Tormey DC, Horton J, Davis TE, McFadden ET, et al. Toxicity and response criteria of the Eastern Cooperative Oncology Group. Am J Clin Oncol. 1982;5(6):649-55.
19. Lee GE, Lim GY, Lee JW, Cho B. Acute colonic pseudo-obstruction complicating chemotherapy in paediatric oncohaematological patients: clinical and imaging features. The British Journal of Radiology. 2012;85:377-81.
20. Hernández PJ, Castillo ZM, Rodríguez C. Síndrome de Ogilvie posthisterctomía. Reporte de un caso y revisión de la literatura. Revista Colombiana de Obstetricia y Ginecología. 2009;60(3):286-92.
21. Pereira P,Djeudji F,Leduc P,Fanget F, Barth X. Ogilvie's syndrome-acute colonic pseudo-obstruction. J Visc Surg. 2015 Apr;152(2):99-105.
22. Pliego PAR, Cárdenas SLJ, Rodríguez BR. Descompresión con sonda rectal en la pseudo obstrucción colónica (síndrome de Ogilvie). Informe de un caso y revisión de la literatura. Rev Ginecología y Obstetricia de Méjico. 2000;68:39-41.
Recibido: 2 de
septiembre de 2014.
Aceptado: 4 de octubre de 2014.
José Luis
Guerra Mesa. Instituto Nacional de Oncología y Radiobiología.
La Habana, Cuba.
Correo electrónico:
josel.guerra@infomed.sld.cu;
josel.guerra@inor.sld.cu