ARTÍCULO ORIGINAL
Técnica Portie I de derivación gastro-bilio-pancreática en el tratamiento quirúrgico de la obesidad mórbida
Portie I technique of Biliopacreatic diversion for the surgical treatment of morbid obesity
Dr. Antonio Portie Félix, Dr. Manuel Acosta Sánchez, Dr. Gustavo Navarro Sánchez, Dr. Mario Lozada Chinea, Dr. Gilberto Durán Torres, Dra. Mayra Sánchez León
Hospital Universitario General "Calixto García". La Habana, Cuba.
RESUMEN
Introducción:
la obesidad es una epidemia de nuestro tiempo y la cirugía el único
tratamiento efectivo en su solución.
Objetivo:
exponer la técnica Portie I como tratamiento quirúrgico de la
obesidad mórbida y sus comorbilidades más frecuentes.
Métodos: entre enero de 2000 y enero 2012 se realiza un estudio
prospectivo, descriptivo longitudinal donde incluyeron 683 pacientes con obesidad
mórbida tratados con la técnica Portie I. Se evaluaron los tipos
de obesidad y las comorbilidades asociadas para diseñar la estrategia
quirúrgica. Se muestran los resultados y se clasifican en tempranas y
tardías las complicaciones posoperatorias ocurridas.
Resultados:
predominó el sexo femenino con 465 pacientes y 268 masculinos. Comorbilidades
66 (9,6 %) 4 mortalidad (0,5 %) pérdida del exceso de peso por encima
de 80 % en el 75 % de los casos a los 5 años. El tiempo quirúrgico
promedio fue 3,5 horas (rango de 2,74,3 horas).
Conclusiones:
La técnica quirúrgica de derivación gastro-bilio-pancreática
Portie I es una opción segura y efectiva en la cirugía de la obesidad
mórbida.
Palabras clave:
obesidad mórbida, Y de Roux, cirugía bariátrica metabólica.
ABSTRACT
Introduction:
obesity is considered an epidemic nowadays. Though it has several ways of
treatment, surgery has been proved to be the best option.
Objective: to
show Portie I technique for the surgical treatment of morbid obesity and its
most frequent comorbidities.
Methods:
a prospective and descriptive longitudinal study is conducted between January
2000 and January 2012, in which 683 patients with morbid obesity treated with
the Portie I surgical technique were included. Different types of obesities
and the associated comorbodities were evaluated to set the appropriate surgical
strategy. Post-surgical results and classifications of early and late complications
are presented.
Results:
prevalence of 465 female patients over 268 male patients was significant,
meanwhile comorbidity was 66 (9.6 %), mortality was 4 (0.5 %), weight loss was
over 80 % in 75 % of the total of cases by the end of 5 years after surgery.
Average surgical time was 3.5 hours. (Ranking 2.74.3 hours)
Conclusions:
the technique of biliopacreatic diversion is an effective and safe surgical
option in the management of morbid obesity.
Key words: morbid
obesity, Roux- en Y., metabolic and bariatric surgery.
INTRODUCCIÓN
La Organización Mundial de la Salud (OMS) calcula que en el 2015 habrá aproximadamente 2,300 millones de adultos con sobrepeso y más de 700 millones con obesidad.1 La obesidad es una enfermedad que se caracteriza por el exceso de grasa corporal y su mala distribución. Los valores considerados normales, son del 12 al 20 % en varones y del 20 al 30 % en mujeres adultas.2
El índice de masa corporal (IMC) o índice de Quetelet se calcula a partir del peso y la talla con la fórmula (IMC= kg/m2): peso expresado en kilogramos, dividido por la talla al cuadrado expresado en metros cuadrados.3
En Cuba se han llevado a cabo tres encuestas nacionales de los factores de riesgo de las enfermedades crónicas no transmisibles con muestras representativas de la población adulta, una en el año 1995 (14 203 individuos encuestados), otra en el 2001 (22 851 individuos encuestados) y la III encuesta nacional de los factores de riesgo de las enfermedades crónicas no trasmisibles del año 2010-2011 que recoge además la prevalencia del estado nutricional en la población total y por sexos.4 Previamente se disponía de datos sobre el estado nutricional del adulto cubano realizado en la década de los ochenta (siglo XX). La información disponible indica que la prevalencia de sobrepeso y obesidad en Cuba es similar a la mayoría de los países desarrollados, se incrementó en ambos sexos en el período comprendido entre1995 y 2001,5 fue más elevado que en algunos países europeos y latinoamericanos, y menor que en otros países desarrollados como Reino Unido y los Estados Unidos.5
Al analizar la prevalencia de obesidad en Cuba (IMC> 30 kg/m²) se observan que 7,95 % de los hombres son obesos y 15,44 % de las mujeres también, mientras que el sobrepeso (IMC= 25-29,9 kg/m²) se presenta en 29,7 % de los hombres y 31,5 % de las mujeres;4 de ellos 36,5 % son sedentarios.5
La terapia médica ha evidenciado pobres resultados a largo plazo ya que entre 90 y 95 % de los pacientes recuperan peso en los años siguientes al tratamiento. Muchas veces este proceso se repite, lo cual genera "un efecto de yoyo" que conlleva una morbilidad mayor que la obesidad persistente, especialmente, en pacientes con obesidad mórbida.6,7 El tratamiento quirúrgico actual alcanza un éxito de 50 % en la reducción del exceso de peso y del control de las condiciones mórbidas de la obesidad extrema. Se considera como una forma eficaz de tratamiento para estos pacientes.8-11 Esta realidad nos condujo a la búsqueda de una estrategia quirúrgica que fuera sustentable en el país para la atención de pacientes con obesidad mórbida12 de la cual resultó la técnica Portie I (P-I).
El objetivo de este trabajo es exponer nuestra experiencia en el tratamiento quirúrgico de la obesidad mórbida con la técnica Portie I (P-1).
MÉTODOS
Se realizó un estudio prospectivo longitudinal, en el Hospital Universitario "General Calixto García" a 683 pacientes con obesidad mórbida, tributarias de tratamiento quirúrgico entre enero de 2000 y enero de 2012, aplicando los criterios de inclusión, de exclusión y de salida del Equipo Multidisciplinario de esta institución.
Criterio de inclusión:
— Edad: de 18 a 65 años.
— Índice de masa corporal: ³ 40 kg/m² y/o ³ 35 kg/m² con comorbilidades mayores asociadas, susceptibles de mejorar tras la pérdida ponderal.
— Evolución de la obesidad mórbida > 5 años.
— Fracasos continuados de tratamientos convencionales supervisados.
— Ausencia de trastornos endocrinos que sean causa de la obesidad mórbida.
— Estabilidad psicológica.
— No abuso del consumo de alcohol, ni de drogas.
— Ausencia de alteraciones psiquiátricas mayores (esquizofrenia, psicosis), retraso mental, trastornos del comportamiento alimentario (bulimia nerviosa).
— Capacidad para comprender que el objetivo de la cirugía no es alcanzar el peso ideal.
— Compromiso, por parte del paciente de observar las normas de seguimiento luego de la intervención quirúrgica.
— Consentimiento informado después de haber recibido toda la información necesaria (oral y escrita).
— Las mujeres en edad fértil deberían evitar la gestación al menos durante el primer año después de la cirugía.
Criterio de exclusión:
— Negativa del paciente y/o sus familiares de ser operado
— Mujeres embarazadas o en periodo de lactancia.
— Trastornos de coagulación de la sangre.
— Enfermedades crónicas en fase avanzadas y/o procesos oncológicos.
Criterio de salida:
— Por ausencia voluntaria a las consultas en el posoperatorio.
— Por lejanías de la residencia del paciente que lo imposibilite acudir a los controles periódicos.
Comorbilidades:
a) Comorbilidades mayores: Diabetes mellitus tipo 2 (DM2), la hipertensión arterial (HTA), el síndrome de apnea obstructiva del sueño(SAOS), el síndrome hipoventilación obesidad (SHO), enfermedad cardiovascular (ECV), osteoartropatía severa en articulaciones de carga y dislipidemia.
b) Comorbilidades menores más frecuentes: Colelitiasis, reflujo gastroesofágico, esteatosis hepática, alteraciones menstruales, infertilidad, incontinencia urinaria al esfuerzo, varices en los miembros inferiores, hipertensión intracraneal benigna, impotencia funcional.
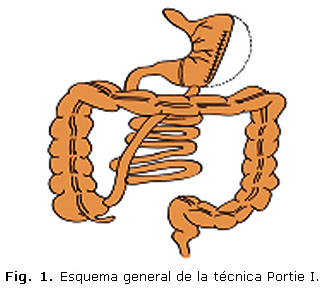
Aplicamos una nueva técnica de cirugía bariátrica metabólica
que hemos denominado Técnica Portie I (P-I) (Fig.
1). Esta se clasifica como técnica de derivación-gastro-bilio
pancreática (DGBP), y consta de tres partes fundamentales:
1. Restricción gástrica
a) Exclusión del antro pilórico.
b) Plicatura de la curvatura mayor del estómago.
c) Gastro-ileostomía termino lateral.
2. Resección del epiplón mayor
a) Resección del epiplón mayor de la curvatura mayor del estómago.
b) Resección del epiplón mayor del colon transverso.
3. Componente hipoabsortivo: Y de Roux ajustable —longitud del yeyuno 240 cm y del íleon 370 cm (longitud del intestino delgado aproximado 600 cm)—, conformada por la anastomosis de tres asas ileales: a) asa alimentaria, b) asa secretiva, y c) asa digestiva.
Asa alimentaria: Es la que lleva los alimentos del estómago al colón
derecho. Se presenta en tres longitudes: 300 cm, 200 cm y 150 cm (tabla
1). El asa alimentaría se ajusta según tres categorías
atendiendo al rango de las comorbilidades que presente el paciente; se suma
1 punto por cada comorbilidad mayor y ½ punto por cada comorbilidad menor:
de (0-3) puntos 300 cm, (>3 £
6) puntos 200 cm y (> 6) puntos 150 cm, es el máximo ajuste del asa
alimentaría menor de 150 cm (25 %) de la longitud del intestino delgado
sería un asa corta, con las consabidas complicaciones inherentes a ella
(Fig. 2).
Asa secretiva:
Es la que lleva las secreciones digestivas del antro pilórico excluido,
la bilis y los jugos pancreáticos al asa alimentaria donde se realiza
una anastomosis térrmino lateral. Su longitud depende de la longitud
del asa alimentaria previamente ajustada, según tres categorías
determinadas por tres rangos de puntos del asa alimentaria y tendrá las
siguientes longitudes: 450 cm, 400 cm y de 300 cm (Fig. 1).
Asa digestiva o asa común: Es el asa que se forma o se establece cuando se anastomosa el asa secretiva sobre el asa alimentaria y se mezclan a partir de ella el contenido de ellas y comienza en ella la verdadera digestión de los alimentos y se extiende hasta la unión ileocecal. Su longitud se ajusta según cuatro categorías que determina el tipo de obesidad mórbida que tenga el paciente: Obesidad mórbida tipo II (120 cm), obesidad mórbida tipo III (100 cm), obesidad mórbida tipo IV (80 cm) y obesidad mórbida tipo V (50 cm) (tabla 2 y Fig. 3). Esta nueva estrategia quirúrgica (técnica Portie I): cumple todos los indicadores de calidad postulados por Fobi y Baltasar para una técnica de cirugía bariátrica metabólica.7
DESCRIPCIÓN DE LOS PASOS FUNDAMENTALES DE LA TÉCNICA PORTIE I (DGBP)
1. Se comienza efectuando la resección del epiplón mayor de la curvatura mayor del estómago y del colon transverso -en los pacientes con obesidad mórbida el epiplón mayor está hipertrofiado y adherido a la pared posterior del estómago y del meso-colon transverso-. Al liberarlo y resecarlo se obtienen las siguientes ventajas: se eliminan los adipositos blancos que contiene y su actividad metabólico, se evita el efecto obstructivo sobre la gastro-ileostomía ya que el epiplón mayor pude rebasar 2 kilogramos de peso, se facilita la apertura de la brecha trans meso cólica en un sitio a vascular, y el paso a través de ella unos 5 cm de la curvatura mayor del estómago el fijarlo a los bordes de la brecha y realizar infra meso cólico la gastro-ileostomía término lateral (Fig. 1).
2. La exclusión del antro pilórico, se realiza con una primera línea continua con sutura gastro intestinal no absorbible de calibre 1 que atraviesa y abarca en cada punto todas las capas de la pared anterior y de la pared posterior del estómago en sentido transversal, desde la curvatura mayor a la curvatura menor del estómago y se refuerza la primera línea continua con una segunda línea de sutura discontinua de sutura gastro intestinal no absorbible calibre 1 en forma de U. Se evita así el paso de los alimentos al duodeno con esta exclusión hermética (Fig. 1).
3. La plicatura de la curvatura mayor del estómago; se comienza por debajo del último vaso corto rama de la arteria esplénica, empleando puntos de sutura gastro intestinal no absorbible calibre 1, a intervalos de 1 cm, de forma vertical y en sentido caudal en unos 10 cm de longitud que abarcan 3 cm y todas las capas de ambas paredes del estómago en cada punto invaginando a su vez la curvatura mayor del estómago antes de aplicar cada punto (Fig. 1).
4. Confección del asa alimentaria: Su longitud se obtiene por la suma de los puntos obtenidos de las comorbilidades mayores y menores diagnosticados en el interrogatorio, el examen físico y los complementarios del paciente obeso mórbido. Se mide con una cinta métrica estéril a partir de la unión ileocecal en sentido cefálico sobre el íleon (300 cm, 200 cm o 150 cm) y se secciona de forma transversal toda la pared del íleon teniendo especial cuidado con la irrigación sanguínea; así quedarán dos asas: la distal que tiene continuidad con el colon es el asa alimentaria y la proximal que se identifica a partir del ángulo de Treitz o ángulo duodeno yeyunal, es el asa secretiva (tabla 1 y Fig. 2).
5. La gasto-ileostomía: Se realiza en el sitio de la curvatura mayor del estómago que quedó libre entre la plicatura de la curvatura mayor del estómago y la exclusión del antro pilórico y se fija a la brecha trans- meso cólica. Se elije el sitio que se va a realizar la gastro ileostomía y se procede a resecar con electro bisturí, todas las capas de la pared del estómago de forma circular de un diámetro igual al de la boca del asa ileal que será la futura asa alimentaria, se realiza la anastomosis en dos planos: primer plano total con sutura absorbible a mediano plazo de calibre 0 y el segundo plano seromuscular con sutura gastro intestinal no absorbible calibre 0 o 2 (0). Y se fija la brecha del íleon al peritoneo de la pared posterior de la cavidad abdominal. Para evitar la posibilidad de una hernia interna (Fig. 1).
6. El asa secretiva se anastomosa sobre el asa alimentaria, según el tipo de obesidad a: 120 cm, 100 cm, 80 cm o 50 cm de la unión ileocecal. Queda así constituida el asa digestiva o asa común. Esta anastomosis íleo-ileal se realiza de forma término lateral en un plano con sutura gastro intestinal no absorbible de calibre 0 o 2 (0). Se cierra la brecha del asa secretiva al peritoneo de la pared posterior de la cavidad abdominal. Para evitar hernia interna (tabla 2 y Fig. 3).
Los resultados de las variables analizadas se muestran en cifras absolutas, medias y porcentajes.
RESULTADOS
La distribución de los pacientes según sexo y grupo de edades (tabla 3) muestra que el mayor porcentaje de los pacientes operados fueron del sexo femenino (n= 465; 68,1 %) y el menor correspondió al sexo masculino (n= 218; 31,9 %). Predominaron los pacientes jóvenes entre 18 y 47 años de edad (n= 533; 88 %), solo 150 (22 %) pacientes tenían entre 48 y 67 años de edad.
En ambos sexos el
grupo de edades con mayor cantidad de pacientes fue entre 38-47, con un total
de 207 (30,3 %). El tipo de obesidad que aportó mayor cantidad de casos
en ambos sexos fue el tipo IV (n= 225; 32,9 %) y el menor la obesidad tipo II
(n= 86; 12,5 %) con mayor número de mujeres 63 contra 23 hombres .Se
destaca la obesidad extrema con (n= 391; 57,2 %) pacientes al sumar los casos
de la obesidad tipo IV y la obesidad tipo V (tabla 4).
Las comorbilidades
mayores y menores se observan en la (tabla 5). La hipertensión arterial
(HTA) se asoció a la obesidad mórbida en 457 casos (69,9 %), la
hiperlipidemia en 425 (62,2 %), la osteoartropatía en las articulaciones
de carga en 388 (56,8 %), diabetes mellitus tipo 2 (diabesidad*)
en 257 (37,6 %) y el ácido úrico elevado en 141 (20,6 %) pacientes.
El síndrome de apnea obstructiva del sueño (SAOS) se presentó
en 235 (34,4 %) casos. Se destaca aquí el alto índice de síndrome
metabólico presente en esta serie de 683 pacientes al sumar 1 280 (59,4
%) comorbilidades de un total de 2 154 (100 %): la HTA, la hiperlipidemia, la
DM2 y el ácido úrico son afecciones que integran este síndrome.
La litiasis vesicular fue entre las comorbilidades menores la más frecuente
118 (17,2 %).
La complicación más común fue la diarrea con 16 casos (2,3 %) en el posoperatorio inmediato, osciló entre 4 y 8 deposiciones al día; las cuales se controlaron con sales de rehidratación oral, dietas balanceadas y con porciones de alimentos líquidos y semisólidos no mayores de 200 mililitros, cada 2 o 3 horas. Los alimentos en conserva y los condimentos irritantes tales como: chile, exceso de grasa o carbohidratos, se proscribieron. La anemia estuvo representada por 12 pacientes (1,7 %). Las cifras de hemoglobina en ningún caso se registraron en cifras inferiores a los 8 g/L y fueron resueltas con dietas hiperprotéicas y hierro por vía oral, solo 2 pacientes necesitaron hierro por vía parenteral. En el posoperatorio inmediato 8 (0,8 %) presentaron infección en la herida quirúrgica las que fueron solucionadas con antibióticos y cura local diaria, de ellos 5 sufrieron tardíamente hernia incisional. Estas fueron corregidas con la cirugía de rescate, un año después, con una pérdida de más del 70 % de su exceso de peso inicial. Solo 7 (0,9 %) sufrieron caídas del cabello entre el segundo y cuarto mes de la intervención, a todos se le detuvo la caída del cabello al establecérsele una dieta balanceada en grasas, proteínas y carbohidratos. Las reintervenciones antes del año fueron 5 (0,7 %) 3 por sangrado digestivo alto a nivel del estómago (2 úlceras de la gastro ileostomía y una gastritis hemorrágica), una fistula de la íleo ileostomía y una obstrucción del asa secretiva, fueron solucionadas. La mortalidad en nuestra serie fue de 4 pacientes (0,5 %), 2 por trombo embolismo pulmonar (1 a los 6 días en el posoperatorio inmediato y el otro a los 20 días ya dado de alta de la institución hospitalaria), otro por una gastritis hemorrágica masiva incoercible, y el último, fallecimiento ocurrió 65 días después de la intervención quirúrgica (por un infarto masivo del miocardio). La morbilidad total en los 683 pacientes fue 66 (9,6 %).
DISCUSIÓN
Fue aplicada la técnica Portie I (Fig. 1) a 683 paciente en 12 años de trabajo con resultados satisfactorios. Al compararla con la derivación bilio-pancreática (DBP) de Nicolás Scopinaro,13 el cruce duodenal o (Switch duodenal),11 y la resección de cuatro quinto de Álvaro Larrad,2-7 se evidencia las ventajas que presenta en cuanto a la conservación de la actividad secretora y digestiva del estómago, es evidente en la técnica Portie I (P-1), por no practicarse ninguna resección del estómago se evita la anemia megaloblástica por déficit de factor intrínseco y fístulas. El reservorio gástrico de 300-500 mL, equivalente a un tercio de la capacidad de almacenaje del estómago normal que oscila entre 1 000 a 1 500 mL, es suficiente para una alimentación satisfactoria, con consistencia y variedad igual al resto de sus familiares.
En este aspecto supera al bypass gástrico (BPG) de Mason que deja un reservorio gástrico de 30 a 60 mL y una gastro entero anastomosis de 12 a 14 mm, lo cual conduce a una restricción dietética importante (dieta líquida o papillas) en los primeros meses, y la posibilidad latente de obstrucción de la gastro entero anastomosis, complicación frecuente en el (BPG).7-14 La presencia del muñón duodenal con resecciones gástricas distales transversales o verticales, que forman parte de las técnicas de derivación bilio-pancreática de Scopinaro, Álvaro Larrad o el Switch duodenal,7,15,16 conlleva complicaciones derivadas de estos procederes. En la técnica Portie I no existen estas complicaciones, puesto que está concebida sin resección del estómago, ni muñón duodenal. Así se elimina de forma radical las posibilidades de complicaciones tales como: dehiscencia del muñón duodenal, fístula gástrica, pancreatitis aguda, peritonitis difusa, deshidratación, infección generalizada, que en ocasiones son mortales. Sin duda elegir la Técnica Portie I de derivación gastro bilio-pancreática (DGBP) sin resección intestinal y con resección del epiplón mayor constituye una buena opción para tratar la obesidad mórbida y sus comorbilidades. Esta estrategia quirúrgica correlaciona aspectos clínicos (comorbilidades) e índice de masa corporal (tipo de obesidad) ajustando el tratamiento quirúrgico a las necesidades de cada paciente con resultados satisfactorios a corto, mediano y largo plazo, y cumple todos los indicadores de calidad postulados por Fobi y Baltasar:7
REFERENCIAS BIBLIOGRÁFICA
1. Organización mundial de la Salud (OMS). Nota descriptiva 311 septiembre. [citado 30 agosto 2012]. 2006. Disponible en: http://www.who.int/mediacentre/factsheets/fs311/es/
2. Rubio MA, Martínez C, Vidal O, Larrad A, Salas-Salvado J, Pujol J. et al. Documento de consenso sobre Cirugía Bariátrica. Rev Es Obes. [Internet]. 2004 [citado 4 abr 2011];4:[aprox 26 p]. Disponible en: http://www.seedo.es/portals/seedo/consenso/Cirugia_bariatrica.pdf
3. Garrow JS, Webster J. Quetelet's index as a measure of fatness. Int J Obes. [Internet]. 1985 [citado 4 abr 2011];9(2):[aprox 6 p]. Disponible en: www.ncbi.nlm.nih.gov/pubmed/4030199
4. Instituto Nacional de Higiene, Epidemiología y Microbiología. Informe Técnico III Encuesta Nacional de Factores de Riesgo de las Enfermedades no Trasmisibles. Ministerio de Salud Pública. 2011 [citado 10 Ene 2013]. Disponible en: http://www.pdfdownload.org/pdf2html /view_online.php?url=http%3A%2F%2Fwww4.neuquen.gov.ar%2Fsalud%2Fimages%2Farchivo%2FProgramas_prov%2FRiesgo_cardiovascular%2Fresumen_ejecutivo.pdf
5. Berdasco Gómez A. Evaluación del estado nutricional del adulto mediante la antropometría. Rev Cuba Aliment Nutr [Internet]. 2002 [citado 4 abr 2011];16(2):[aprox 52 p]. Disponible en: http://bvs.sld.cu/revistas/ali/vol16_2_02/ali09102.htm
6. Larrad A. Indicadores de calidad en cirugía Bariátrica y criterios de éxito a largo plazo. Unidad de Cirugía Endocrino metabólica. Clínica Ruber Cir Esp. [Internet]. 2002 [citado 4 abr 2011];16(2):[aprox 52p]. 2004;75(3):301-4. http://www.cirugest.com/htm/revisiones/cir04-04/04-04-24.pdf
7. Lonroth H, Dalenback J, Other laparoscopic bariatric procedures. World j sur. [Internet]. 1998 [citado 4 abr 2011];22(9):[aprox 4 p]. Disponible en: http://link.springer.com/article/10.1007%2Fs002689900500?LI=true
8. Kellum JM, De Mari EJ, Sugerman HJ. The surgical treatment of morbid obesity. Curr probl surg. [Internet]. 1998 [citado 4 abr 2011];16(2): [aprox 64p]. Disponible en: http://www.bcbsnc.com/assets/services/public/pdfs/medicalpolicy/surgery_for_morbid_obesity.pdf
9. Pories WJ, Swanson MS, MacDonald KG, Long SB, Morris PG, Brown BM. et al. Who would have thought it? An operation proves to be the most effective therapy for adult-onset diabetes mellitus. Ann Surg. [Internet]. 1995 [citado 4 abr 2011];222(3):[aprox 13 p]. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1234815/
10. Marceau P, Hould FS, Simard S, et al. Biliopancreatic diversion with duodenal switch. World j surg. [Internet]. 1998 [citado 4 abr 2011];22:[aprox 7p]. Disponible en: http://www.nlm.nih.gov/medlineplus/ency/imagepages/19500.htm
11. Hess DS, Hess DW. Biliopancreatic diversion with a duodenal switch. Obes surg. [Internet]. 1998 [citado 4 abr 2011];8:[aprox 15 p]. Disponible en: http://www.duodenalswitch.com/procedure/1998hess/1998hess.html
12. Portie Félix A, Navarro Sánchez G, Hernández Solar A, Grass Baldoquín JA, Domloge Fernández J. Tratamiento quirúrgico de la obesidad patológica. Rev cuba cir. [Internet]. 2011 [citado 4 abr 2011];50(2):[aprox. 10 p]. Disponible en: http://bvs.sld.cu/revistas/cir/vol50_2_11/cir12211.htm
13. Scopinaro N, Gianetta E, Civalleri D, Bonalumi U, Bachi V. Biliopancreatic bypass for obesity: an experimental study in dogs. Br j surg. [Internet]. 1979 [citado 4 abr 2011];66(9):[aprox 4 p]. Disponible en: http://onlinelibrary.wiley.com/doi/10.1002/bjs.1800660905 /abstract
14. Buchwald H, Estok R, Fahrbach K, Banel D, Jensen MD, Pories WJ, et al. Weight and type 2 diabetes after bariatric surgery: Systematic review and meta-analysis. Am j Med. [Internet]. 2009 [citado 4 abr 2011];122(3):[aprox 8 p]. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/19272486
15. Flegal KM, Graubard BI, Williamson DF, Gail MH. Cause-specific excess deaths associated with underweight, overweight, and obesity. JAMA. [Internet]. 2007 [citado 4 abr 2011];298(17):[aprox 9 p]. Disponible en: http://abbmcertification.org/inc/assets/articles/Cause%20Specific%20Deaths%20assoc%20overweight.pdf
16. Rossell C, Pujol Ribera E. Prevalencia de enfermedad cardiovascular en personas recién diagnosticadas de diabetes mellitus tipo 2. Gac sanit. [Internet]. 2009 [citado 4 abr 2011];23(2):[aprox 5p]. Disponible en: http://scielo.isciii.es/scielo.php?pid=S021391112009000200010&script=sci_arttext
17. Gasteyger C, Suter M, Gaillard RC, Giusti V. Nutritional Deficiencies after Roux en Y Gastric Bypass for Morbid Obesity Often Cannot be prevented by Standard Multivitamin Supplementation. Am j clin nutr. [Internet]. 2008 [citado 4 abr 2011];87:[aprox 5 p]. Disponible en: http://ajcn.nutrition.org/content/87/5/1128.full.pdf
18. American Diabetes Association. Standard of Medical Care in Diabetes-2009. Diabetes care. [Internet]. 2009 [citado 4 abr 2011];33(Supl 1)S13-S61:[aprox 10 p]. Disponible en: http://s3.amazonaws.com/publicASMBS/GuidelinesStatements/Statments_of_Intrest /adastandards.pdf
Recibido: 29
de agosto de 2012.
Aprobado: febrero de 2013.
Dr. Antonio Portie Félix. Hospital Universitario General "Calixto García". La Habana, Cuba. Correo electrónico: antonio.portilles@infomed.sld.cu
*Término
utilizado en cirugía bariátrica metabólica para hacer referencia
a que la obesidad mórbida facilita la diabetes mellitus tipo 2. Constituye
una de sus comorbilidades mayores más frecuentes.
Es la obesidad mórbida la enfermedad crónica que da origen a la
diabetes mellitus tipo 2 es una de sus comorbilidades más frecuentes;
para evitar confusión en cuanto a que enfermedad es primaria y cual es
secundaria debería utilizarse el término obesidiabes en lugar
de diabesidad.