ARTÍCULO ORIGINAL
Experiencia en la cirugía del bocio tóxico
Experience in surgery of toxic goiter
Dr. Alberto Casanova Rivero, Dr. Bárbaro Agustín Armas Pérez, Dr. Luis Ruiz Hernández, Dra. Yakima Martínez Gutiérrez, Dr. Fidel Sánchez Hernández
Hospital Universitario. Amalia Simoni, Camagüey.
RESUMEN
Introducción:
se hace recuento del hipertiroidismo y sus dos causas principales donde prima
la enfermedad de Graves Basedow. Se mencionan su diagnóstico y tratamiento.
Objetivo:
determinar el comportamiento de la cirugía en el bocio tóxico
en un grupo de trabajo del servicio de cirugía del Hospital Universitario
"Amalia Simoni" de Camagüey.
Métodos:
se realizó un estudio retrospectivo transversal sobre bocio tóxico
en 12 años con una muestra conformada por 57 pacientes operados en un
grupo de trabajo. Se tuvieron en cuenta, aspectos clínicos, de diagnóstico
y terapéuticos.
Resultados:
predominó el sexo femenino en un rango de edades de 21 a 40 años,
así como la positividad de los complementarios realizados. Se expuso
la preparación preoperatoria más utilizada, la técnica
quirúrgica realizada y las complicaciones en el orden del 29,81 %.
Conclusiones:
la mayoría fueron mujeres, con edad media de 35 años, se subutilizaron
algunos medios diagnósticos, la preparación preoperatoria más
usada fue propiltiuracilo, propanolol y lugol. El proceder más realizado
fue la tiroidectomía subtotal y las complicaciones no fueron ni elevadas
ni graves.
Palabras clave:
bocio tóxico difuso, bocio tóxico nodular, enfermedad de Graves
Basedow, morbi-mortalidad por tiroidectomía en bocio tóxico.
ABSTRACT
Introduction:
a recount of hyperthyroidism and its two principal causes in which Graves-Basedow
disease takes priority is made. Its diagnosis and treatment are also mentioned.
Objective: to determine the surgical behavior of toxic goiter in a work
group of the Surgery Service at "Amalia Simony" University Hospital
in Camaguey.
Methods: a transversal retrospective study about toxic goiter was conducted
during 12 years. The sample was composed of 57 patients who were operated on
by a work group. Clinical, diagnostic and therapeutic aspects were considered.
Results:
the female sex predominated between the ages of 21 and 40 years, as well
as the positive results of the complementary tests performed. The most used
preoperative preparation, the surgical technique applied and the complications
were shown in the order of 29.81 %.
Conclusions:
most of the patients were women, with a mean age of 35 years; some diagnostic
methods were sub-utilized; the most used preoperative preparations were propylthiouracil,
propranolol and lugol. The most preformed procedure was the subtotal thyroidectomy
and the complications were neither high nor serious.
Key words: difuse
toxic goiter, nodular toxic goiter, Graves-Basedow disease, morbimortality from
thyroidectomy in toxic goiter.
INTRODUCCIÓN
El bocio tóxico (BT) es el bocio con hipertiroidismo, casi exclusivamente por enfermedad de Graves Basedow (EGB), que pertenece a las afecciones autoinmunes órgano específico, al igual que: la tiroiditis de Hashimoto (TH), mixedema primario, anemia perniciosa, diabetes tipo I, miastenia gravis entre otras. La EGB es la principal afección que causa BT (70 %) no siempre el aumento difuso de la glándula tiroides con hipertiroidismo es por esta causa, hay otras afecciones autoinmunes no órgano específico y un grupo con autoinmunidad intermedia. Se dan hipótesis para explicar esta autoinmunidad como mutaciones somáticas de los linfocitos, antígenos secuestrados no actuantes en la vida fetal y que se activan luego e inmunidad mediada por células (células T y B). La EGB cursa con exoftalmos y tiene como sinonimia bocio tóxico difuso (BTD) tirotoxicosis etcétera.1-3
Henry Plummer en 1913, basado en 3 000 pacientes tratados, señaló que existían dos tipos de pacientes con BT: el bocio exoftálmico, donde toda la glándula es responsable del hipertiroidismo y el bocio adenomatoso autónomo. En cuanto al nodular o adenomatoso tóxico reportó dos formas: único o adenoma tóxico denominado con las siglas de (BNT) y bocio multinodular tóxico (BMT).Años después introdujo el lugol en el preoperatorio. Este precursor publicó dos artículos sobre el tema en 1913 y 1928 según reporta Miller; sin embargo, consideramos que hoy día aún no queda claro para algunos colegas no especializados, cual es realmente la enfermedad de Plummer.4-6 Hertz y Roberts, en 1938 introducen el yodo radioactivo diagnóstico y al año siguiente Hamilton y Lawrence, lo preconizan con intensión terapéutica como señalan Abós y otros.7 La era moderna en la cirugía tiroidea se inicia con los "dos Theodor", Billroth y Kocher. A fines del siglo XIX, se reconoce que la tiroiditis de Hashimoto o linfomatosa y la tiroiditis linfocitica silente que es una variante de la anterior. Pueden cursar en sus inicios con hipertiroidismo por un lapso de tiempo que han dado en llamar "hashitoxicosis" y esto se explica por cambios destructivos de la glándula con liberación de hormonas tiroideas y no por aumento en la síntesis. Después de este tiempo más o menos largo se produce hipotiroidismo permanente, clínicamente y en el acto quirúrgico el bocio puede ser liso o nodular, pero firme y más elástico que la glándula normal.2,6,7
La terapéutica tiene tres pilares:
1. Médico: indicado siempre como tratamiento único y/o preoperatorio.
2. Yodo radioactivo: con sus indicaciones.
3. Quirúrgico: en bocios grandes, cuando el tratamiento médico no logra reducir el tamaño del bocio o no es tolerado, en edades menores de 40 años y cuando existe interés personal o social.
El cuadro clínico en la EGB es clásico con la tríada patognomónica
de bocio difuso, hipertiroidismo, exoftalmos; en menor medida, mixedema pretibial,
acropaquía y para algunos la onicolisis. Esta enfermedad se conoce
también como bocio tóxico difuso. El BNT, el BMT y la hashitoxicosis,
cursan sin exoftalmia y su etiopatogenia difiere de la enfermedad de Graves
Basedow.1-3,8
Entre los exámenes complementarios utilizados para confirmar el diagnóstico se realizaron los siguientes:1,6-8
Tiroestimulina o tirotropina: (TSH basal) de 1,4-7,4 o 0,3-3,5 miliunidades/L, debe estar disminuido y varía en distintos laboratorios.
Tetrayodotironina: (T4) de 4,7-11,7 microgramos/Dl o 50-150 nanomol/L, estará elevada.
Triyodotironina: (T3) de 1,2-3,4 microgramos/Dl o 60-220 nanomol/L, que aumenta en el hipertiroidismo por T3.
Captación de yodo radioactivo: a las 24 horas se eleva por encima del 50 %. La captación debe elevarse desde un inicio, actualmente no se utiliza.
Ultrasonografía (USG) del tiroides: para definir el bocio.
Los anticuerpos antitiroideos no estuvieron disponibles. La citología
con aguja fina tiene sus indicaciones en algunos enfermos con bocio nodular
y en bocio difuso donde se sospecha tiroiditis o malignidad.
El objetivo del estudio es determinar el comportamiento de la cirugía en el BT en un grupo de trabajo del servicio de cirugía del hospital universitario "Amalia Simoni" de Camagüey.
MÉTODOS
Se realizó un estudio retrospectivo y transversal con el fin de conocer los resultados del tratamiento quirúrgico en el BT en un grupo de trabajo del servicio de cirugía general del Hospital Universitario "Amalia Simoni", en un periodo de doce años consecutivos 2000-2011. La muestra se correspondió con la totalidad de los enfermos tratados por BT en este grupo de trabajo. Las variables a investigar estuvieron determinadas de acuerdo a la bibliografía consultada y al interés de los autores y se correspondieron a la edad y sexo de los enfermos, medios complementarios de diagnóstico, la preparación preoperatoria usada, los hallazgos anatomopatológicos y las complicaciones postoperatorias. En total la muestra la conformaron 57 enfermos (cerca de cinco casos por año) y se confeccionó un formulario con los datos obtenidos de las historias clínicas que a partir de entonces constituyó la fuente primaria de la investigación. No fue necesario descartar ningún expediente clínico. Los resultados se procesaron de forma manual y automatizada. Se presentan en tablas y porcentajes que son comentados.
RESULTADOS
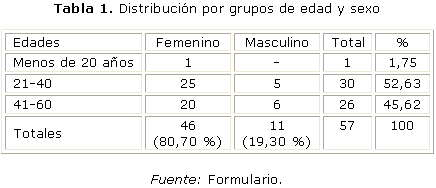
En la tabla 1 se aprecia que la relación mujer/hombre fue de 4 a 1, con 80,70 % y 46 pacientes mujeres, el rango de edad osciló entre 19 y 59 años y promedio de 35. Hubo predominio de 21 a 40 años en mujeres, pero no en hombres.
La ultrasonografía, como se observa en la tabla
2, resultó siempre eficaz en el diagnóstico y morfología
del bocio. Se detectaron bajos índices de dosificación hormonal,
donde descansa el diagnóstico actualmente y de captación de yodo
radioactivo, sin embargo cuando se realizaron, fueron útiles. Al inicio
del estudio, se realizaba más la captación de yodo radioactivo
y al final la determinación de hormonas. La captación en relación
con otros estudios, ha perdido terreno como método diagnóstico.
La TSH basal estuvo siempre disminuida. El exoftalmos siempre apareció
en la EGB y fue pequeño en 13 pacientes para un 28,89 %; en 20 de mediano
tamaño para un 44,44 % y en 12 pacientes fue voluminoso o grande para
un 26,67 %; en un hombre era tal que se luxaba el globo ocular. No se utilizaron
los anticuerpos antitiroideos ni la gammagrafía tiroidea que algunos
preconizan. En cinco pacientes con nódulos se realizó biopsia
con aguja fina que ayudó a definir el diagnóstico.
Al analizar la tabla 3 se confirma que la primera combinación
(propiltiuracilo-propanolol-lugol) fue la más utilizada, una paciente
fue compensada con atenolol por su cardio selectividad. En todos los casos se
utilizó lugol preoperatorio, incluyendo en el BNT y BMT. Las drogas más
usadas después del lugol fueron, el propanolol en 49 pacientes y la combinación
con el propiltiuracilo en 47.
En la tabla 4 relacionada con los hallazgos anatomo-patológicos, se observa que un total de 47 pacientes (82,46 %) tenían bocio difuso, lo que se diagnosticó clínicamente. Dos no tenían exoftalmos y fueron portadores de tiroiditis. Por tanto solo en 45 (78,95 %) se confirmó la hiperplasia primaria difusa del tiroides (HPDT), dos tiroiditis de Hashimoto y 10 bocios nodulares. En 20 de estos 45 enfermos (HPDT) aparece otro diagnóstico histológico añadido.
Los enfermos con involución tiroidea pueden estar relacionados al tratamiento antitiroideo prolongado. En las dos últimas enfermas de la serie se añadió al hipertiroidismo un carcinoma folicular en una EGB típica con bocio difuso voluminoso y exoftalmos importante, donde aparecen dos micronódulos superficiales no detectados por USG ni en el acto quirúrgico, pero si por el patólogo y resultó un carcinoma folicular injertado en la EGB. La última con BMT a predominio del lóbulo derecho, aparece un carcinoma papilar. Dos enfermos padecían tiroiditis de Hashimoto (3,51 %), una de ellas con la variedad linfocitica silente. En ambos casos, no existió exoftalmos. En cuanto al bocio nodular, ocho fueron BMT y dos bocio nodular tóxico (adenoma tóxico).
Al analizar la tabla 5 se observa que el hipotiroidismo postoperatorio apareció en ocho enfermos, no considerado como complicación porque dependió del proceder efectuado. Hubo un total de 17 complicaciones para un (29,81 %). En el postoperatorio temprano fueron 15 (26,3 %), en el tardío 6 (10,53 %), que suman 21, pero sucede que cuatro correspondían a disfonía que se arrastraba desde un inicio. Una enferma tuvo dos complicaciones, esta última que es la tercera de la serie, fue operada por EGB con bocio pequeño y la indicación se condicionó al daño hepático por el propiltiuracilo, ambas consideradas severas y que fueron: disfonía importante y prolongada (pérdida de la voz) una causa de ello se debió, al abuso del electrocauterio, que desapareció al año de operada. A esta paciente se le extrajo a los cinco meses un cuerpo extrañodrenaje de goma de la herida. Una enferma a los nueve años se le diagnosticó hipertiroidismo con aumento de volumen del muñón remanente (no fue vista ni tratada por este equipo médico). En resumen fueron tres las complicaciones a largo plazo (5,26 %) dos pacientes con moderada disfonía que no desapareció con el tiempo y que se presume que fue ocasionado por lesión del nervio laríngeo superior y la paciente del hipertiroidismo recurrente. A dos enfermos con EGB se les practicó tiroidectomía ampliada (casi total) y quedaron con signos de hipotiroidismo, al igual que los portadores de BMT. Ocho pacientes en total, necesitaron tratamiento sustitutivo.
No apareció lesión permanente de los nervios recurrentes ni glándulas paratiroides. El resto de los casos tuvieron complicaciones transitorias que desaparecieron, incluyendo la enferma referida inicialmente, la cual parió a los tres años. El exoftalmos aunque no de inmediato, siempre cedió.
DISCUSIÓN
En Cuba, el primer reporte de hipertiroidismo con respuesta al yodo lo efectuó en 1864 el insigne Carlos J. Finlay.9 Nuestra casuística no es extensa, pero se comportó en cuanto a grupo de edad y sexo muy similar a otros reportes.1,4 Ben Gamra y otros, en Túnez, 10 operaron en nueve años 40 pacientes, con predominio femenino e igual grupo de edades al nuestro. En España, Pino y cols, 11 confirmaron similares hallazgos. Con relación a los complementarios más utilizados, fueron la USG cervical y la determinación de los valores de la TSH basal, de T4 libre o en su defecto T4 total y de T3. Somos de la opinión que subutilizamos estos importantes exámenes, no así la captación de yodo radioactivo efectuada en 15 casos, pues la tendencia actual es a no usarla.1,3,6
Blondeau, citado por Sánchez y otros.12 Menciona la EGB no solo con bocio difuso, sino las variantes nodulares que cuando son una o dos se denomina síndrome de Marine-Lenhart y el bocio nodular "basedowificado" que incluso diagnostican con USG como reportan otros autores.13,14 Hubo una enferma con cáncer folicular injertado en EGB para un 2,22 %, cifra aceptada, aunque casi siempre es papilar, no es despreciable esta posibilidad como reportan Pérez y otros, en Chile.15,16 El tratamiento médico en el BT se indicó siempre y dentro del grupo de las tionamidas derivadas de la tiourea se prefirió el propiltiuracilo que se combinó con propanolol. Se administró 10 días antes de la cirugía el yoduro de potasio (lugol) en gotas, ya que reduce la vascularización y el sangrado durante la operación e inhibe temporalmente la síntesis y secreción de hormonas tiroideas que disminuyen la posibilidad de tormenta tiroidea trans y posoperatoria, combinación también muy utilizada en otros reportes.14,17,18
La indicación quirúrgica estuvo dada por el cuadro clínico sobre todo la poca regresión del bocio y las dificultades del tratamiento medicamentoso; todos los casos según protocolo, se enviaron eutiroideos de la consulta especializada.6,14 El tratamiento con yodo radioactivo continúa vigente.15,19 En relación con la cirugía, se han descrito tres formas de tratamiento quirúrgico:
1. La tiroidectomía subtotal.
2. El proceder de Dunhill: que consiste en la lobectomía total de un lóbulo y subtotal del otro.
3. La tiroidectomía total que algunos modifican y definen como "cuasi" total.
La tiroidectomía subtotal es universalmente conocida, aunque en los últimos
tiempos se está reportando la tiroidectomía total, y la tiroidectomía
cuasi (casi) total, donde se señalan ventajas y desventajas.
El bocio multinodular tóxico requiere una tiroidectomía total o casi total.12, 13,16 En cinco casos con bocio voluminoso se utilizó con buenos resultados el abordaje a la glándula sin decolar los colgajos, preconizada hace más de 55 años por Crile Jr en la Cleveland Clinics,20 siempre se dejó drenaje a diferencia de otros reportes.21-23 El aspecto histopatológico en la EGB se normaliza notablemente cuando se somete al paciente a tratamiento con yodo o lugol. En cambio con la administración de derivados de la tiourea se acentúan los cambios hiperplásicos. Se han reportado casos de corea e hipertiroidismo nodular difícil de controlar, 24 incluso la aparición de hipertiroidismo y oftalmopatía de Graves después de infiltrar etanol en un nódulo quístico benigno.25 Aunque no tan frecuente se asocia el EGB con la tiroiditis subaguda de D´Quervain y la linfomatosa como reportan Hoang y otros., en 2011.26 Un trabajo reciente asocia la EGB con colestasis intrahepática severa en un joven de 17 años, evento raro que mejoró con tratamiento.27
Al Adhami y otros,28 en un extenso trabajo de 150 operados en más de 20 años se refieren a la morbimortalidad y calidad de vida después de la cirugía con ablación del tiroides. Las complicaciones postoperatorias en la serie aparecen en 16 pacientes, no consideramos como tal las relacionadas a déficit hormonal en pacientes con tiroidectomía total o casi total.13,28 Todas resolvieron con tratamiento médico, excepto una que se trató en otro centro por hipertiroidismo recurrente a los nueve años. Los que preconizan la tiroidectomía total en la EGB, que no es nada nuevo, aducen el hipertiroidismo y el cáncer del remanente después de la cirugía.29 No se halló reporte similar ni creíamos posible, que la disfonía o ausencia de la voz descrita en una enferma, regresara totalmente al año de evolución, cuando se encontraba lista para someterse a un proceder quirúrgico paliativo. El exoftalmos con el tiempo, disminuyó de manera importante.
Se hace necesario incrementar los recursos en cuanto a diagnóstico en las afecciones del tiroides que cursen con hipertiroidismo ya que no siempre se utilizan o están disponibles. Con relación a la terapéutica se ajusta a lo utilizado internacionalmente. A nuestro entender la tiroidectomía subtotal sigue siendo el proceder de elección sobre todo en el bocio difuso tóxico y así se comportó en este reporte, sin embargo, no todos están de acuerdo. Hay que mantener la profilaxis y control adecuado sobre las complicaciones posoperatorias con vistas a su disminución.
REFERENCIAS BIBLIOGRÁFICAS
1. Foz Sala M, San Martí Sala A. Hipertiroidismo. En: Farreras-Rozman, eds. Medicina Interna. 13 ed. La Habana: Editorial Ciencias Médicas; 2011. p. 2067-86.
2. Hershman JM. Trastornos del tiroides. Hipertiroidismo. En: Beers MH, Porter RS, Jones TV, Kaplan JL, Berkwits M, eds. El Manual Merck de Diagnóstico y Tratamiento. t. 5. 11na. Ed. España: Elsevier; 2007. p. 1304-10.
3. Heiberg T, Hegedüs L. The complexity of the etiology of Autoimmune Thyroid Diseases is Gravely Underestimated. Thyroid. 2011;21(2):1289-92.
4. Miller JM. Enfermedad de Plummer. Clínicas Médicas de Norte América. 1975;59(5):1207-20.
5. Rodríguez Portales JA. Síndrome hipertiroideo. Diagnóstico y orientaciones terapéuticas. Boletín de la Escuela de Medicina Universidad Católica de Chile. 2000;29(3):3-10.
6. Consenso en el diagnóstico y tratamiento de las afecciones del tiroides. Rev Cubana Endocrinol. [revista en la Internet]. 2004 [citado: 2012 Feb 24];15(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532004000100013&lng=es
7. Abós MD, Banzo J, Razola P, Prats E, García F, Obieto MA. Tratamiento del hipertiroidismo con 131 Iodo. Rev Esp Med Nuclear. 2003;22(4):262-76.
8. Amat M, Gome JM, Biondi S, Rafecas A, Jaurrieta E. Factores pronósticos en el resultado funcional del tratamiento quirúrgico de la Enfermedad de Graves Basedow. Medicina Clínica. 2001;116:487-94.
9. Navarro Despaigne Daysi. Epidemiología de las enfermedades del tiroides en Cuba. Rev Cubana Endocrinol [revista en la Internet]. 2004 Abr [citado: 2012 Feb 24];15(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561 -29532004000100004&lng=es
10. Ben Gamra O, Rezig N, Zribi S, Mbarek C, El Khedim A. Surgical treatment of Basedow´s disease. Retrospective study of 40 cases. Tunis Me. 2004;82(1):25-8.
11. Pino V, Guerra M, Keltuqwa T, Pardo G, Blasco A. Surgical treatment of Graves Basedow disease. Descriptive study and review of the literature. Ann Otorrinolaringol Ibero Am. 2003;30(6):555-61.
12. Sánchez J, Lamata F, García FA, Martínez M, González M. Elección de la técnica quirúrgica en el tratamiento de la enfermedad de Graves-Basedow. Cirujano General. 2000;22(4):311-8.
13. Pinto M, Manrique H. Síndrome Marine-Lenhart: Reporte de caso. Rev Med Hered 2011;22(3):143-6.
14. Valenciaga Rodríguez Jorge Luis. Tratamiento del bocio tóxico difuso. Rev Cubana Endocrinol [revista en la Internet]. 2004 Abr [citado: 2012 Feb 24];15(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532004000100010&lng=es
15. Pérez JA, Soto S, Rudolph C. Enfermedad de Graves y cirugía: Análisis de 49 pacientes operados en el período 1995-2002 en el Hospital Clínico Regional de Valdivia. Cuad Cir (Valdivia). 2003;17(1):18-22.
16. G de Castro N, Cáceres H, Piñeiro M, Iribarren A, Higuero F, García L, et. al. Hipertiroidismo y cáncer de tiroides concurrente. Cir Esp. 2001;69:115-7.
17. Mantilla D. Hipertiroidismo y sistema cardiovascular. A propósito de un caso. Insuf Card. 2011;6(3):151-4.
18. Niemeyer de Freitas R, Niemeyer de Freitas B. Pulmonary hypertension in a patient with hyperthyroidism. Insuf Card. 2011;6(1):39-42.
19. Kohnle Diana. Radioactive iodine for hyperthyroidism. Nucleus Medical Media, Inc. [Accessed May 28, 2012] 2011; Available at: http://search.ebscohost.com/login.aspx?direct=true&db=h3h&AN=HL247781&lang=es&site=chc-spa
20. Crile Jr G. Tiroidectomía. En: Madden John L, eds. Atlas de técnicas en Cirugía. 2nd. ed. México: Interamericana; 1964. p. 176-87.
21. Pérez JA, Urrutia V, Silva P, Morúa A. Uso selectivo de drenajes en tiroides. Rev Chilena de Cir. 2009;61(6):515-18.
22. Kennedy SA, Irving RA, Westerberg BD, Zhang H. Meta-analysis: Prophylactic drainage and bleeding complications in thyroid surgery. J Otolaryngol Head Neck Surg. 2008;37:768-73.
23. Pérez JJ Venturelli F. Complicaciones de la cirugía tiroidea. Cuad Cir (Valdivia) 2007;21:84-91.
24. Masannat Y, Grandhy R, Olajide O, Kheetan R, Yakub A. Chorea Associated with Tirotoxicosis due to Toxic Multinodular Goiter. Thyroid 2011;21(11):1279-80.
25. Regalbuto C, Le Moli R, Muscia V, Russo M, Vigneri R, Pezzino V. Severe Graves´ophthalmopaty After Percutaneous Ethanol Injection in a Nontoxic Thyroid Nodule. Thyroid. 2012;22(2):210-3.
26. Hoang TD, Mai VD, Clyde PW, Shakir MKM. Simultaneous occurrence of subacute Thyroiditis and Graves' Diseases. Thyroid. 2011;21(12):1397-400.
27. Regelmann M, Miloh T, Arnon R, Morotti R, Kerkar N, Rapaport R. Graves' Disease Presenting with Severe Cholestasis. Thyroid. 2012;22(4):437-9.
28. Al-Adhami A, Craig W, Krukowski ZH. Quality of Life after Surgery for Graves Disease: Comparison of those Having Surgery Intended to Preserve Thyroid functions with those Having Ablation Surgery. Thyroid. 2012; 22(5):494-500.
29. Crile G Jr. Surgery, in the days of controversy. JAMA. 1989; 262(2):256-8.
Recibido:
15 de octubre de 2012.
Aprobado: 23 enero de 2013.
Dr. Alberto Casanova Rivero. Hospital Universitario. Amalia Simoni, Camagüey. Camagüey, Cuba. Correo electrónico: casanovas@finlay.cmw.sld.cu; baap@finlay.cmw.sld.cu